Eléments d'organisation des soins de santé en Belgique
Date de dernière édition : 22/09/2024
L'organisation des soins de santé en Belgique est, à l'image de l'organisation institutionnelle du pays, complexe et l'objet de multiples remaniements ces dernières années. Cet article se propose de la replacer dans dans son cadre historique belge et européen, d'en évoquer les traits essentiels, de décrire les problématiques qu'elle rencontre aujourd'hui et d'ébaucher une réflexion quant aux solutions possibles.
Histoire des hôpitaux
Avant 1789
Les institutions « hospitalières » sont religieuses et regroupent les pauvres, indigents, handicapés, vieux, malades en phase terminale,... bref les pauvres et ceux qui vont mourir. Ce sont des lieux où prier car la maladie est vue comme une punition divine pour une faute à expier. Le personnel, religieux, y est bénévole et ne comprend ni médecin ni chirurgien. Les pathologies psychiatriques sont vues par la chrétienté comme une marque de damnation et leurs victimes brûlées. La chirurgie ne se pratiquait qu'à domicile.
Les premières institutions hospitalières seraient nées en Mésopotamie. Au Moyen-âge on retrouve de tels hospices à travers toute l'Europe ("Hôtels Dieu"), les monastères et chapelles assumant souvent un rôle semblable.
De 1789 au début du XIXème siècle
La révolution française entraîne en France une laïcisation avec confiscation des biens religieux. La proclamation des droits de l'Homme entraîne pour l'Etat le devoir de s'occuper des malades et le personnel n'est plus religieux et doit être payé. Ce personnel se professionnalise et on assiste au développement des enseignements en rapport avec la santé, la création d'établissements publics dont le pouvoir organisateur est la Commission des Hospices, la spécialisation des médecins.
XIXème siècle
L'invention du stéthoscope → développe l'examen au lit du malade → renforce le besoin en hôpitaux. Progrès en antisepsie et en anesthésie → développement de l'activité chirurgicale qui nécessite désormais des équipes et des blocs opératoires → la chirurgie s'intègre à l'hôpital.
Les hôpitaux se développent sur le modèle pavillonnaire suite aux théories hygiénistes de Tenon : les infections se propageraient par les « miasmes » de l'air → idée de développer des pavillons séparés regroupant chacun un seul type de pathologie pour éviter la propagation. Cette notion changera avec Pasteur et la découverte des micro-organismes et leur propagation par contact, ce qui amènera au développement d'hôpitaux en hauteur (actuellement architecture mixte mi-pavillonnaire et mi-hauteur).
La fin du XIXème siècle
- hôpitaux communaux
- développement d'hôpitaux privés catholiques suite à la restauration (restitution des biens du clergé sous Napoléon III)
- développement d'hôpitaux privés gérés par des médecins qui les ont rachetés.
- Pas d'universités couplées à des hôpitaux mais existence de conventions entre universités et hôpitaux pour favoriser les soins et l'enseignement.
Le XXème siècle
1900-1960
- création d'hôpitaux mutuellistes (mutuelles soignent leurs membres)
- création d'hôpitaux par les assurances privées (pour que les assurés se soignent plus vite et coutent moins)
- création d'hôpitaux d'Etat, principalement pour s'occuper des malades mentaux dont personne ne veut s'occuper.
- Modification des pathologies/ des moyens thérapeutiques/... besoin de moins de lits car plus de pathologies traitables et plus d'ambulatoire... baisse du recours à la chirurgie suite aux progrès médicaux.
1960-1980
- promulgation de lois sur les hôpitaux (subsides, construction, contrôles,...)
- nombreuses constructions d'hôpitaux.
- constructions d'hôpitaux académiques par les universités
Les années '80
Développement de la dette publique + crise économique → moratoire sur la construction d'hôpitaux/ ouverture de lits puis début des fermetures. Fermeture de 6000 lits en 1986 et début des fusions d’hôpitaux.
Les années '90 et début du XXIème siècle
- changement du mode de financement public des hôpitaux : plus en fonction du nombre de lits mais en fonction des pathologies et de la durée moyenne de séjour = hôpital payé à la performance → baisse du nombre de lits et des durées de séjour.
- développement d'une compétition entre hôpitaux.
- différenciation accrue entre réseaux hospitaliers "publics" et "privés" quant au public cible (sélection sociale de la patientèle par les réseaux privés), aux pratiques (recours aux examens complémentaires et traitements onéreux) et aux moyens (financement, personnel, charge de travail).
Histoire des mutuelles
Avant 1789
"Sécurité sociale" basée principalement sur 2 systèmes :
- charité religieuse
- entraide familiale
Existence de corporations établissant une solidarité réservée à certains corps de métiers (caisses d'indemnités).
1789 - 1920 : les mouvements socialistes et sociaux-chrétiens
Constitution des débuts d'une véritable sécurité sociale par le mouvement ouvrier. Formation de caisses de secours mutuel (1ère caisse en Belgique : linotypistes de Louvain). Ces caisses, d'affiliation libre et d'initiative ouvrière, vont se fédérer peu à peu pour former les mutualités. Les syndicats vont se former en parallèle (mutuelles à l'origine de syndicats et inversement). De ces organisations naîtront différents partis axés sur la défense des ouvriers : les mouvements socialistes et les mouvements sociaux-chrétiens (sauf en France où la laïcisation prévaut et où la démocratie chrétienne n'exist littéralement pas). Les premiers se référeront à l'Internationale, les seconds à l'Encyclique Rerum Novarum du pape Léon XIII. Suite à la première guerre mondiale, les mouvements socialistes se diviseront en partis communistes (refusant de prendre partie aux "guerres bourgeoises" divisant les travailleurs) et partis socialistes ou sociaux-démocrates (partisan de l'union patriotique supplantant les intérêts des travailleurs).
En Prusse, le développement industriel est très important (Krupp) et s'accompagne de grandes grèves. Le chancelier Bismarck met en place un système (1833), obligatoire pour les travailleurs, de sécurité sociale financé par les ouvriers et le patronat à 50%-50%, géré par les organismes professionnels.
1920-1940
L'industrialisation se poursuit. En Belgique deux piliers (mutuelles, syndicats, partis, magasins, pharmacies, banques...) se développeront : socialiste et chrétien. Les chrétiens sont favorables à une sécurité sociale de type Bismarckienne sans intervention de l'Etat. Les socialistes militent pour un système étatique tel que le défendra Beveridge (rapport de 1941, NHS) : sécurité sociale financée par les taxes et non par les travailleurs ou le patronat, couvrant tous les citoyens sans obligation de cotisation préalable, gestion par l’Etat (influencé par les idées keynésiennes visant à éliminer la pauvreté).
La seconde guerre mondiale
Van Acker reviendra avec son idée de sécurité sociale : "2/3 Bismarck" (car non universelle et basée sur le travail, non uniformité des cotisations et des indemnités calculées sur base de ce qui a été perdu, financement par des cotisations) + "1/3 Beveridge" (car obligatoire, supervision par l’Etat, financée à 1/3 par l’Etat). Concerne les salariés → formation de l'ONSS gérant :
- assurance maladie
- pensions
- chômage
- maladies professionnelles
- allocations familiales (bien que n'étant pas des allocations sociales à proprement parler et s'inscrivant dans le cadre d'une idéologie économique nataliste)
1963
Loi Leburton : étend l'obligation de sécurité sociale aux indépendants, différente, moins protégée.
1964
Les dépenses des assurances médicales augmentent → Leburton instaure un carnet pour tous les Belges où les médecins notent leurs décisions et qui permet aux mutuelles de décider si l'on va plus loin + contrôle des revenus des médecins → grève des médecins pour défendre le secret médical (carnet) et contre la fiscalisation.
Juin 1964 : accords de la Saint-Jean et fin de la grève. Le carnet est supprimé mais les médecins devront négocier une convention chaque année avec les mutuelles sur les tarifs, dans le cadre d'un budget fixé par l'Etat. Le médecin refusant de se conventionner est libre de pratiquer les tarifs qu'il désire mais le patient ne sera remboursé qu'à hauteur de la convention. Avantages en retour pour le médecin : cotisation pension et possibilité d'être conventionné seulement une partie de son temps.
Un statut est promis aux médecins hospitaliers, mais il n'arrivera que dans les années '80.
1992
Lois Moureaux : instaurent le contrôle des mutuelles (auparavant elles recevaient l'argent de l'ONSS, le plaçait et le redistribuait) → plafonnement des dépenses et instauration d'un système conventionnel contrôlé par les payeurs (Etat, patrons, employés via les syndicats). Cependant les mutuelles sont libres de demander des cotisations complémentaires en fonction du profil de ses membres. INAMI
La sécurité sociale
L'ONSS : Office National de la Sécurité Sociale
Reçoit des cotisations des travailleurs et des employeurs (2/3) et de l'Etat (1/3). Budget de 62 milliards €.
- allocations familiales → familles
- assurance maladie invalidité → INAMI → mutuelles
- pensions → office national des pensions → employés (pas pour les fonctionnaires ni indépendants qui ont des régimes spéciaux)
- assurance congés de maternité
- assurance chômage → syndicats → chômeur
- congés payés financés par patronat
Fondements de la sécurité sociale
- participation obligatoire de chaque individu en fonction de sa capacité contributive
- solidarité nationale
- maintien des droits et libertés individuelles : liberté de choix du patient de son médecin (n'existe pas aux Pays-Bas ou en Allemagne), liberté thérapeutique du médecin
- Financement par cotisations des employeurs et employés
- double redistribution des revenus
- composante horizontale : actifs paient pour inactifs, sains pour malades, travailleurs pour pensionnés,...
- composante verticale : les hauts revenus cotisent plus que les bas revenus (mais toucheront plus aussi)
- sécurité d'existence : revenus de remplacement et revenus complémentaires
Politique de santé
Définition
Problème complexe: satisfaire des besoins illimités avec des moyens limités -> nécessité de faire des choix, établir des critères permettant de les faire, d'hiérarchiser pour pouvoir assurer au mieux le droit à la santé de tout individu = politique de santé
Influences
Sont nombreuses:
- doctrines philosophiques, religieuses et politiques.
- mécanismes et situation économique
- structure du pouvoir rendant plus ou moins faisable une politique cohérente et coordonnée.
Rôle de l'Etat
- protection en matière de santé publique : purification de l'eau,...
- règles de sécurité (ceinture en voiture,...)
- providentiel : subsidier ceux qui en ont besoin
Cependant son rôle est limité, en général par le concept de responsabilité individuelle (ex: tabagisme, alcoolisme, toxicomanies,...), en particulier lors des périodes de récession.
L'INAMI : Institut National d'Assurance Maladie Invalidité
Créé en 1944, modifié plusieurs fois, maintenant régi par la loi coordonnée de 1994 :
- art 1:
- assurance obligatoire couvrant via l'INAMI: soins de santé, prestations de santé, indemnités d'incapacité de travail, allocation de frais funéraires, assurance maternité
- Organisation de l'INAMI en plusieurs comités (de gestion, de gestion de l'assurance, de l'assurance des soins, de contrôle budgétaire, d'évaluation et contrôle médical, de conseil technique, permanente des conventions, conseil scientifique, des maisons de repos, des profils, de rééducation fonctionnelle et professionnelle, d'agréations (paramédicales), de convention avec les médecins (fonds spécial de solidarité et commission de remboursement des médicaments)
- art 10
- INAMI = établissement public à personnalité civile (compromis public-privé)
Son financement est assuré par l’ONSS.
Les comités
Conseils techniques <--> convention → comité de l'assurance → ministre
Contrôle budgétaire → comité de l'assurance
Le comité général de Gestion
S'occupe de l'administration de l'INAMI, paritaire : mutuelles, patrons+indépendants, syndicats
l'Art 13 prévoit un administrateur général et un administrateur général adjoint.
Le conseil général de gestion de l'assurance
Représentants le composant :
- voix délibératives : 5 pour l'Etat, 5 des employeurs et indépendants, 5 des travailleurs salariés, 5 des mutuelles (organismes assureurs).
- voix consultatives : 3 gestionnaires hospitaliers, 1 infirmier, 4 médecins, 3 dentistes, 3 commissaires du gouvernement
Ses missions :
- définir la politique générale de l'INAMI
- coordonner ses activités
- personnalité juridique → peut intenter des actions en justice
- assurer l'administration
- fixer le budget et le soumettre au ministre des affaires sociales
- vérifier les comptes
- veiller à l'équilibre financier
Le comité de l'Assurance
Géré par 21 représentants des mutuelles, 7 médecins, 1 dentiste, 2 pharmaciens, 5 gestionnaires hospitaliers, 6 paramédicaux, 3 syndicats, 3 patrons
Missions :
- fixer comment dépenser le budget : enveloppes verticales en fonction des métiers -> moult bagarres
- distribuer les ressources aux mutualités
- agréation des prestataires
- remboursement, nomenclature et interprétation de la nomenclature
- conventions de réadaptation -> subsides donnés en fonction de la réadaptation dans l'institution
- contrôle des médecins et des personnes (l'indemnisé et le travail en noir)
- avis sur les conventions
- mesures correctrices en cas d'erreurs -> a aussi un rôle de contrôle des comptes et ressources des mutuelles
- conventions avec les labos de référence
Commission de contrôle budgétaire
→ rapports sur la gestion, sur les prévisions et sur les dépenses
Contrôle médical et évaluation
! ne contrôle pas la qualité des prestations mais leur
- réalité
- quantité
- conformité à la nomenclature
Les problèmes sont soumis à un comité composé de 8 médecins des mutuelles, de 8 médecins des organisations professionnelles, d'un magistrat président, de 2 vices-présidents conseillers à la cour d'appel, de 4 représentants de l'ordre des médecins, de 2 autres professions
Missions:
- vérifier le statut des médecins-conseils
- établir des rapports sur les contrôles
- prendre des sanctions (suspension de remboursement des prestations, amendes)
- rediriger les décisions vers tribunaux/ chambres restreintes si nécessaire (sanctions civiles/ pénales, jugement sur la qualité des soins [nécessite la désignation d'experts par un tribunal],...)
L'appel de ses décisions est suspensif et est jugé par une commission paritaire (magistrats et médecins)
Conseils techniques (Art 27)
De l'hospitalisation, des kinés, médical, pharmaceutique, dentaire, des radio-isotopes, des implants
Définissent la nomenclature et donc les prix des prestations. Ils proposent les montants au comité de l'Assurance qui les propose au ministre des affaires sociales → gouvernement → Arrêtés Royaux.
Commissions Permanentes des Conventions (Art 26)
Décide de la répartition des augmentations annuelles budgétaires + niveau des pensions des médecins conventionnés
Composé des prestataires et mutuelles → ministre des affaires sociales
Conseil scientifique
Emanation de l'Etat, les universités n'y étant pas représentées. Pas d'existence réelle car les mutuelles n'en veulent pas → ne s’est jamais réunit.
Maisons de repos
Etablit des critères (cliniques sur les résidents) pour le remboursement.
On différencie :
- les seigneuries (statut ~hôtels) : l’INAMI n’y rembourse que les prestations à l’acte (infirmières à domicile,…)
- les maisons de repos (MR) : disposent d’un personnel salarié, les soins qui y sont effectués sont remboursés
- les maisons de repos et de soins (MRS) : disposent d’un médecin coordinateur (ce n’est pas un MT), intervenant dans les soins urgents, l’hygiène, les maladies épidémiques et s’occupant des patients n’ayant pas de MT. Les soins et le séjour y sont remboursés.
- Une admission en MRS nécessite 2 critères sur les 5 suivants :
- Démence
- État grabataire
- Incapacité à se nourrir de façon autonome
- Désorientation
- Incontinence
Commissions de profils
Evalue chaque médecin et les compare en matière de prescriptions
Conseils d'Agréation des professions paramédicales
Convention avec les médecins
Commission nationale médico-mutuelliste avec un président indépendant. Organismes professionnels et mutuelles
Fonds spécial de solidarité (art 25)
Concerne les interventions prescrites par des spécialistes ayant comme critères:
- hors nomenclature : pathologies rares ou nouvelles.
- onéreuses > 650€
- efficaces (reconnaissance dans les publications internationales)
- pathologies menaçant les fonctions vitales
- n'ayant pas d'alternative
+ les soins délivrés à l'étranger.
L'administration
Services généraux, services des soins de santé, service des indemnités, service de l’évaluation et contrôle médical, service de contrôle administratif
Interventions de l'INAMI (art 23 de la loi de 1963)
Soins courants
- visites et consultations : généralistes (en baisse) et spécialistes (en hausse)
- soins infirmiers à domicile, soins kiné, soins dentaires
- prestations techniques du généraliste
Accouchements normaux
Prestations avec qualifications particulières
Lunettes, prothèses, appareils auditifs, appareils orthopédiques, autres prothèses
Produits pharmaceutiques
- magistrales
- spécialités avec brevet
- spécialités hors brevet/ génériques/ O2 et radio-isotopes
Maladies mentales, tuberculose, cancer, polio, affections et malformations congénitales : remboursement total pour personnes à faible revenu
Hospitalisation
Assuré à hauteur de 77% par l’INAMI et de 23% par l’Etat
Soins de rééducation fonctionnelle
Soins de rééducation professionnelle
Placements
ex: en colonie pour les enfants atteints de maladies chroniques
Frais de voyage pour sanatorium, dialyse,...
Autres fonctions hospitalières
Soins dans maisons de repos
Soins à domicile
Matières et produits pour soins à domicile
Matériel, sang et dérivés
Organes et tissus d'origine humaine
Habitations protégées
Lait maternel, aliments diététiques
Dispositifs médicaux
Soins palliatifs hosto (en général il existe des unités de soins palliatifs dans le réseau catho et des lits palliatifs dans des unités normales dans le réseau laïc) et domicile
Transport d'organe de l'étranger
Frais de voyage à l'étranger
Sevrage tabagique des femmes enceintes
Médecine reproductive : FIV,...
Réformes récentes
- Depuis 1999 : en cas de dépassement par secteur le comité du budget tire l'alarme → le comité de convention propose des mesures spécifiques... s'il n'y arrive pas → ministre des affaires sociales
- Honoraires forfaitaires : en matière de biologie clinique tous les entrants en hosto payent le même forfait, qu'il y ait ou pas d'analyses = solidarisation
- Admission accélérée des spécialités pharmaceutiques (max 180 jours, les 2/3 sont refusées)
- forfait en plus du remboursement normal pour les malades chroniques
- intervention majorée pour les chômeurs. Chômeurs isolés et les > 50 ans + indigents : statut OMNIO.
- plafond de participation fixé à 500€ / patient/ an, prise en charge au-delà + déduction fiscale de la participation.
Les mutuelles
Chrétiennes, socialistes, neutres, libérales, professionnelles, caisse auxiliaires.
Bénéficiaires
Travailleurs en rupture de contrat, incapables de travailler, travailleuses en maternité, chômeurs, pension des mineurs, pensions de retraite
Loi spéciale des réformes institutionnelles
La santé est du ressort du fédéral, mais l’art 5 de la loi de 1980 fixe les matières personnalisables, attribuées aux régions.
Certains domaines se voient écartelés entre niveaux fédéral et régional (ex : SIDA : prévention et diagnostic = régional, curatif = fédéral).
Santé
Politique de dispensation de soins (in-out)
Les régions gèrent tout sauf la législation organique (numérus clausus,…), financement, AMI (assurance maladie-invalidité), base de programmation (hôpitaux,…), règles de financement de l’infrastructure, normes nationales, désignation des hôpitaux universitaires.
Education sanitaire et activités de médecine préventive
Sauf prophylaxie nationale. Ex : la décision de rendre obligatoire le vaccin antipolio est fédérale, mais le financement des vaccins est aux 2/3 régional. Si la plupart des vaccins ressortent du régional, certains sont remboursés par le fédéral (ex : méningite)
Aide aux personnes
Matières régionalisées, sauf le financement qui est fédéral.
Politique familiale
Aide sociale
Organisée par les régions mais les montants sont fixés par le fédéral. Sauf règles des CPAS (revenu d'insertion).
Accueil des étrangers
Handicapés
Le financement est fédéral, les régions décidant des critères de handicap.
Personnes âgées
Sauf minimum financier qui demeure fédéral
Protection de la jeunesse
Sauf droit civil et pénal.
Aide sociale aux détenus
Recherche scientifique appliquée
Dans leur compétence : information obligatoire par les régions, organe de concertation à Bruxelles-Capitale, protocoles nationaux.
Hôpitaux
Hôpitaux régionaux non universitaires (agrément et financement). Les hôpitaux universitaires dépendent des communautés (enseignement).
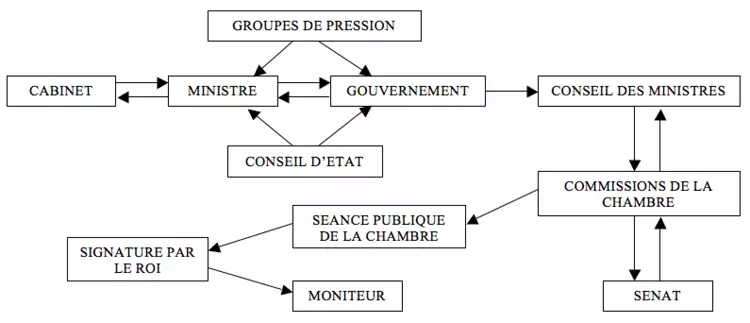
Etapes de la réalisation d'une nouvelle disposition législative
En pratique, les lois en matière de santé sont toujours proposées par le gouvernement (= "projet de loi"), sauf les lois en matière d’éthique qui sont habituellement proposées par les parlementaires (= "proposition de loi").
Loi proposée par la majorité gouvernementale
Auparavant, il fallait un vote bicaméral. Aujourd’hui le vote du sénat n’est plus nécessaire, celui de la chambre suffit. Le sénat peut cependant se saisir d’une loi sur demande de 20 sénateurs. Une particularité du système belge est que le roi détient les clés à la fois du pouvoir législatif (toute loi doit être sanctionnée par le roi) et du pouvoir exécutif (toute loi doit être promulguée par le roi). Historiquement, cela a permis à d'anciens souverains d'empêcher la mise en application de lois adoptées par le Parlement. La dernière fois que ce problème s'est posé remonte à 1990 lorsque le roi Baudouin, catholique rigoriste, refusa de sanctionner la loi dépénalisant l'avortement. Ce dernier cas fut résolu par la proclamation par le roi de son "impossibilité" transitoire de régner durant deux jours, permettant alors au gouvernement de sanctionner et promulguer la loi à sa place.
Le parcours d'un projet de loi (émanant du gouvernement) est globalement le suivant :
Le parcours d'une proposition de loi (émanant d'un parlementaire) débute quant à lui généralement en commissions de la chambre (elle peut-être directement proposée en séance plénière en cas d'urgence).
Loi proposée par l'opposition
La démarche est la même que pour une proposition émanant d'un parlementaire de la majorité. La loi est proposée par des députés, examinée en commission de la chambre puis discutée en séance publique. Si elle est votée (exceptionnel...), elle sera signée par le Roi puis sera publiée au moniteur.
Les pouvoirs spéciaux : les Arrêtés Royaux numérotés
Ils ont valeur de loi et ne peuvent être pris que lorsque le Parlement confie au gouvernement, pour une période précise et en une matière précise, le pouvoir de faire une loi sans passer par le Parlement (→ conditions : période précise, matière précise, accord du parlement). Cette procédure est utilisée lors de problèmes "délicats et urgents". Il s'agit d'un renoncement des parlementaires (législatif) à une partie de leurs attributions en faveur du gouvernement (exécutif). Les organisations indépendantes de défense des droits civiques les critiquent comme une dérive autoritaire enfreignant gravement le principe de séparation des pouvoirs et menaçant potentiellement le principe d'Etat de droit.
Arrêtés Royaux
Les Arrêtés Royaux (A.R.) sont des textes "expliquant" (précisant les modalités d'application) un article de loi. Rédigés par le gouvernement et signés par le Roi, ils sont du ressort exclusif de l'exécutif. Selon leur libellé, ils peuvent fortement influencer l'interprétation d'une loi par le pouvoir judiciaire.
Par ailleurs :
- arrêté ministériel = explique un A.R.
- circulaire ministérielle = explique un arrêté ministériel
Fonctionnement d'un cabinet ministériel et ses interactions avec le gouvernement
Ministre → chef de cabinet (est aussi responsable des relations avec la presse) → chef de cabinet adjoint → membres du cabinet. Le cabinet est à différencier de l'administration ministérielle. Cette dernière demeure (normalement...) quelque soit les changements de gouvernement et suit les règles ordinaires de l'administration, tant en termes de nominations que de fonctionnement. Le cabinet est quant à lui composé d'un chef de cabinet désigné arbitrairement par le Ministre avec lequel il composera une équipe de travail au service du ministre. Les différences de statuts, les frontières parfois floues des prérogatives des uns et des autres et le caractère politique du cabinet sont parfois sources de graves conflits entre le Ministre et son administration (voir le cas de la ministre de la mobilité Jacqueline Galant dont la mauvaise gestion et les conflits avec son administration ont récemment défrayé la chronique).
Le cabinet fait des propositions au Ministre. Celui-ci peut le soumettre en Inter-cabinets qui la renvoie au Ministre. Celui-ci peut alors le soumettre en interministériel puis au Gouvernement qui la soumettra éventuellement au Kern (regroupant le premier ministre, les vice-premiers ministres et, éventuellement, les ministres concernés par l'agenda de la séance) ou à des workgroup.
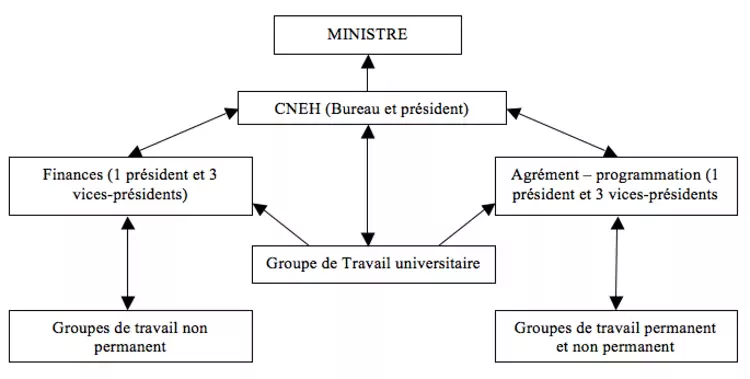
Fonctionnement du Conseil National des Etablissements Hospitaliers
Constitué de deux groupes (financement des hôpitaux et normes d’agrément-programmation des hôpitaux. Il rend de simples avis aux ministres, mais la prise de cet avis est obligatoire.
Service Public Fédéral santé (SPF)
Administration de la santé publique, sécurité de la chaîne alimentaire, environnement. Financement fédéral (impôts). Correspond à peu de chose près au ministère de la santé.
Missions
Soins de santé
Relations internationales
Fondamentales car nombreux sont ceux qui voyagent. Il existe une approche européenne des problèmes de santé publique bien qu’il faille probablement attendre encore longtemps pour voir émerger une assurance sociale européenne (certains pays sont bismarckiens, d’autres beveridgiens). L’EMEA est l’agence européenne s’occupant de l’enregistrement des médicaments. Globalement l’Europe, fondée sur un projet économique, manque toujours d’une véritable dimension sociale.
Etudes et gestion des banques de données
La préparation de politiques de la santé nécessite souvent la réalisation d’études scientifiques, la gestion d’études externes, des analyses juridiques et bioéthiques, des analyses économiques, l’évaluation de la valeur et de l’efficacité de techniques/ matériels/…
Une « conférence de consensus » est organisée mensuellement par l’INAMI
Différente bases de données en matière de santé publique sont disponibles en Belgique : certificats de décès, factures hospitalières, registre du cancer, résumés cliniques/ psychologiques/ sociaux/… minimum, enquêtes « annuelles » (tous les 4 ans)
Organisation des établissements de soins
Compétence fédérale : agrément et programmation des hôpitaux, MRS et instituts.
Banques de sang/organes et tissus. Commodités des secours d’urgence.
CNEH = conseil national des établissements hospitaliers : structure de concertation, tripartite.
Conseil RCM, Conseil Supérieur du sang (gère les banques du sang et impose des normes de qualités).
Organisation de la profession
Si l’INAMI s’occupe de l’assurabilité, la santé publique s’occupe de la qualité.
Financement des établissements de soins
Fixation des budgets, du nombre de lits agréés, du quota de journées d’hospitalisation, contrôle des comptabilités
Support administratif
Protection de la santé publique
Administration du conseil supérieur d’hygiène
S’occupe de tous les aspects scientifiques susceptibles d’améliorer la santé publique.
Politique des médicaments
Création de l’Agence des Médicaments qui s’occupe du contrôle de la production à la mise sur le marché, elle s’occupe de l’agrément et de l’enregistrement, responsabilité partagée avec l’EMEA de l’UE.
Surveillance par l’inspection des officines.
La pharmacovigilance est centralisée à Genève (effets secondaires,..).
Politique de la sécurité des denrées alimentaires
Matières et plantes
Santé et bien-être des animaux – protection animalière
Désormais les animaux ne dépendent plus de l’Agriculture mais de la Santé Publique.
Protection de l'environnement
Affaires internationales et coordination
Ex : respect des accords de Kyoto.
Politique du produit
Autorisation et contrôle
Statuts et financement hospitaliers
Statuts des hôpitaux
Hôpitaux : représentent 73000 lits aigus [= pour hospitalisations à court terme] (-20000 en 15 ans). Evolution ces dix dernières années : diminution du nombre de lits/ du nombre de services/ de la durée moyenne de séjour/ du nombre de jours d’hospit, augmentation du nombre d’admissions en hôpital de jour. Cette diminution du nombre de lits concerne principalement les hôpitaux publics.
Hôpitaux "privés" : 65% des lits. ASBL (car pas de commerce de la santé en Belgique) : congrégations religieuses, mutuelles, associations de médecins, universités libres. Ne sont pas tenus d’assurer les soins (hors soins urgents) aux indigents.
Hôpitaux "publics" : 35% des lits. Intercommunales ou associations chapitre 12 ("inter-CPAS", ex : réseau IRIS), régionaux (asiles psychiatriques, hôpitaux des universités d’Etat). NB : la loi actuelle interdit aux organismes ayant d’autres buts de gérer des hôpitaux, les CPAS ne peuvent donc plus les gérer directement. Ils sont tenus d’assurer les soins aux indigents résidant dans leur commune.
Les MRS (maisons de repos et de soins) : représentent 45000 lits. Réservés à des patients présentant 2 critères sur 5 : incontinence, désorientation, grabataire, ne peut se nourrir de façon autonome, ne peut se déplacer de façon autonome.
Financement hospitalier
Origine
23% : impôts (ministère de la santé publique)
77% : cotisations sociales (INAMI)
Produit d'exploitation (recettes hospitalières)
Budget attribué chaque année. Les recettes proviennent de :
- budget des moyens financiers (40%)
- honoraires médicaux (45%)
- pharmacie (10%)
- divers : parking, cafet,… (5%)
Honoraires médicaux (45%)
Actes selon nomenclature INAMI (9000 codes), convention médico-mutuelliste. Les dépenses à partir des honoraires médicaux sont réparties ainsi : 40% médecins, 34% personnel et locaux, 10% matériel médical (sauf IRM, PET-CT et RXth, à charge de l’Etat), 6% perception des honoraires.
Budget des moyens financiers
Introduction
La production de soins médicaux influence de plus en plus la structure et la capacité hospitalière -> modifie le financement de l’hôpital.
Historique des bases de calcul du financement
AVANT 1992 : selon le nombre de journées, le taux d’occupation et le prix d’une journée (normatif, frais directs, frais indirects) à plus on occupait de lits, plus le budget de l’hôpital était important à abus à réforme
APRES 1992 : points B2 (de base et complémentaires) (services cliniques). Comparaison B1 (services communs).
Financement actuel
Lits justifiés (= fixés par l’hôpital sur base de la durée de séjour par nombre et type de pathologies admises, et on compare la durée moyenne à la durée moyenne nationale… la partie excédant la moyenne nationale n’est pas financée, si la durée moyenne est inférieure à la durée moyenne nationale, l’hôpital garde 50% de la somme allouée en surplus et reverse 50% à l’Etat) à points de base. Points complémentaires. à budget dépendant des données médicales et paramédicales, fixé par le ministère de la santé publique.
Indicateurs de la production des soins : RCM, RIM, facturation des honoraires (nomenclature), nombre de journées, nombre d’admissions. Servent de justification à la fixation du budget. NB : des pénalités sont prévues pour les pathologies qui auraient pu l’être mais n’ont pas été dirigées vers l’hôpital de jour.
Le budget des hôpitaux est divisé en 3 parties :
- A : Investissement
- A1 = charges d’investissements
- A2 = charges des crédits de caisse
- A3 = charges d’investissement des services médico-techniques
- B : Fonctionnement
- B1 = services communs (frais généraux, entretien, chauffage, administration,…). Ces coûts sont comparés tous les 3 ans, en se basant sur les frais réels justifiés.
- B2 = Services cliniques. Le budget global B2 du pays est répartit entre hôpitaux sur base d’un système de points. Chaque hôpital reçoit un budget B2 = budget global x points de l’hôpital/ total des points de tous les hostos = valeur du point x points de l’hôpital. La valeur d’un point = budget global/ nbre des points attribués à tous les hôpitaux. Les points sont attribués sur base d’une nomenclature fixée par l’INAMI en fonction de la lourdeur des soins effectués.
- Coûts de personnel / lits C, D, C+D (selon prestations INAMI, RIM [résumé infirmier minimum], ICS [indices de coûts supplémentaires]) / lits E / points complémentaires (quartier opératoire, service d’urgence, stérilisation, coûts produits médicaux)
- B3 : frais de fonctionnement médico-techniques
- B4 : forfaits pour charges relatives à : médecin chef, infirmière hygiéniste, médecin hygiéniste, enregistrement des maladies nosocomiales, enregistrement du RIM, RCM, RPM, réviseur d’entreprise, social, qualité, palliatif,…
- B5 : fonctionnement de l’officine hospitalière. Forfait/j pour tous les patients excepté pathologies particulières. Les points sont attribués en fonction du nombre de lits, du chiffre d’affaire de l’hôpital, des dépenses en produits stériles / produits courants/ prescriptions magistrales/sutures/ matériel de synthèse, de la chirurgie lourde, de la réanimation, de la radiologie interventionnelle. Outre le budget B5 alloué, le financement de la pharmacie dépend de : 0,62€/j payé par chaque patient hospitalisé (solidarisation des malades), 22% par les bénéfices sur les ventes de médocs, les ventes aux patients ambulants.
- B6 : adaptations barémiques et accords sociaux
- B7 : académique, formation
- B8 : coût de l’hôpital pour patients à profil économique faible
- C : divers machins dont la connaisance n'est pas utile au médecin
B est indexé à l’indice des prix à la consommation. A et C ne sont jamais indexés.
Foraitarisation des remboursement des séjours hospitaliers et de pharmacie hospitalière
Le RCM = Résumé Clinique Minimum → informations sur :
- Séjour hospitalier (lieu avant admission, type d’admission et de sortie, destination, temps en USI, type de séjour, anonyme mais âge/sexe/…, codes diagnostiques.
- S'appuyant sur les rapports médicaux, le RCM est la base justificative de l'obtention du financement par l'INAMI via les mutuelles
- La complexité du RCM est régulièrement augmentée, sans base rationnelle évidente, dans le but évident de diminuer le financement des hôpitaux en alourdissant la charge du travail administratif des médecins (ex : conclusion médicales comprenant le point "Eczéma" dans le dossier médical → n'entrera plus depuis la dernière réforme en compte dans le RCM car la localisation anatomique de l'éruption n'a pas été précisée par le médecin dans son rapport).
APR-DRGs = All Patients Refined Diagnosis Related Groups : 355 de base, caractérisés par 4 niveaux de sévérité (= degré de gravité + risque de mortalité) (mineur, modéré, majeur, extrême) → 355x4= 1420 APR-DRGs. Intègrent les notions de gravité, risque de mortalité, intensité d’utilisation des ressources. Etablit par un logiciel sur base du RCM.
ATC = Classification Anatomique Thérapeutique Clinique. 5 niveaux :
- 1 = groupe anatomique principal
- 2 = classe thérapeutique
- 3 = sous groupe thérapeutique/pharmacologique
- 4 = sous-groupe chimique
- 5 = principe actif
Ex : A02BA02 = ranitidine (A : TD et métabolique – A02 : antiacides, antiflatulents et antiulcéreux – A02B : contre l’ulcère peptique – A02BA : antihistaminique H2)
La forfaitarisation a été envisagée à l’initiative de Demotte sur le constat que la Belgique était encore le seul pays de l’UE a rembourser sur base des prescriptions.
La cellule technique de l’INAMI a élaboré une méthodologie :
- Déterminer le budget national forfaitarisé
- Déterminer les moyennes nationales par APR-DRG et niveaux de sévérité
- Calcul de l’enveloppe individuelle de chaque hôpital et ajustement au budget national
- Modalités de liquidation de l’enveloppe individuelle
Forfaitarisation par étape → 75%. Elle n’est pas censée économiser mais rationaliser. 270 médicaments sont exclus de la forfaitarisation (Ig, Chth, EPO, facteurs de coagulation, anti-TNF, médocs orphelins, anti-SIDA, traitements pour grands brûlés, néonat et transplantations,…). Base de fixation des forfaits : moyennes nationales par APR-DRG à calcul de l’enveloppe de chaque hôpital avec ajustement en fonction du nombre d’admissions 2 ans auparavant. Il s’agit d’une enveloppe ouverte, car les montants peuvent être revus en fonction de l’évolution du nombre et du type d’admissions. Se base sur les données du RCM → être complet et précis !
Le fait que l’hôpital reçoive un forfait par patient pour la pharmacie incite l’hôpital à allouer moins de médicaments aux patients et à pousser les patients à amener leurs propres médicaments.
A la facturation, il est important de différencier :
- Spécialités remboursées et non remboursées
- Patients hospitalisés et ambulatoires
Remboursement de référence : lorsqu’un médicament n’est plus sous brevet et qu’il existe un générique, le remboursement ne se fera que sur base du prix du générique.
Statut des médecins
Aspects législatifs
Au niveau de l'hôpital
Loi sur les hôpitaux de 1987.
Définition d’un hôpital : établissement de soins où des traitements de médecine spécialisée peuvent être effectués à tout moment dans un contexte pluridisciplinaire… cadre médical, médico-technique, paramédical, logistique approprié.
Les services médico-techniques :
- Anesthésiologie
- Radiologie
- Biologie clinique
- Revalidation
Logistique : pharmacie, quartier opératoire,...
Hôpitaux psychiatriques (exclusivement).
Hôpitaux universitaires : soins, enseignement, recherche, nouvelles technologies, évaluation. Doit compter plus de la moitié des lits comme universitaires. 1 hôpital par université ayant une faculté complète. Il y en a 7 en Belgique.
Services universitaires : il peut y en avoir dans les hôpitaux généraux.
Le nombre de lits universitaires est limité à 7410
La loi prévoit qu’elle peut s’élargir aux IHP (initiatives d’habitations protégées : resocialisation des maladies psychiatriques).
Directeur et Médecin Chef. Médecin hospitalier, infirmier hospitalier, personnel soignant (= qui assiste le personnel infirmier hors AR 78), aide-soignant (AR78), dentistes, pharmaciens, licenciés en chimie faisant de la biologie clinique.
Programme de soins (groupe cible, type de soins, niveau d’activité, infrastructure, qualifications, normes).
Organisation du personnel :
- Gestionnaires : responsabilité finale générale (organisation, fonctionnement, finances, politique générale). Le gestionnaire est une personne morale (pas physique) ne pouvant avoir que la gestion de l’hôpital comme seul objet.
- Directeur : mono/pluricéphale, responsable devant les gestionnaires. Activité journalière. Collabore avec le médecin chef (sauf évidemment en cas de direction pluricéphale avec un médecin-directeur assumant alors le rôle de co-directeur et de médecin-chef), chef du département infirmier/ des services paramédicaux/ des services administratifs/ des services financiers/ des services techniques/ pharmacien
- Médecin chef : responsable du bon fonctionnement du département médical, de l’organisation et de la coordination des activités médicales et de l’intégration de l’activité médicale dans l’ensemble des activités hospitalières > chefs de service > staff médical. Médecin chef et chefs de services : durée indéterminée. Promeut la qualité des soins. Prend des initiatives pour : garantir le respect des prescriptions légales, préparer les décisions de gestion en matière médicale, concertation entre chefs de service, assurer la collaboration entre médecins/ médecins hospitaliers/ autres, assurer la continuité des soins. Il prend des mesures relatives à : procédures d’admission, hygiène hospitalière, organisation de la banque du sang, dossier médical, enregistrement des activités médicales, audit médical, préparer le budget médical, stimuler les activités scientifiques.
- Médecin chef de service : mêmes attributions mais dans son service.
- Staff médical : soins médicaux, évaluation de la qualité, discussion des profils d’activité, discussion RCM (résumé clinique minimum), comparaison des coûts, évaluation de la prescription des médicaments.
- Médecin hospitalier (A.R. n°78 décrivant les spécialités)
- Chef du département infirmier (gradué+master) : gère les infirmiers, aides-soignants et personnel soignant.
- Infirmiers-chefs de service (gradué + master en santé publique) : gère plusieurs unités ou domaines.
- Infirmier en chef (graduat + master ou cadre [formation complémentaire non universitaire])
- Infirmier en chef-adjoint
- Staff infirmier : infirmiers hospitaliers (A.R. 78)
- Personnel soignant = personnel hors A.R. 78 assistant le staff infirmier.
Obligation d’évaluation de qualité pour tous les hôpitaux -> dossier médical + enregistrement interne, peer review. Evaluation externe (établir des indicateurs mesurables, visites de contrôle, rapport annuel, feed-back) et évaluation interne.
Respect de la loi sur les droits des patients pour le personnel et intérims.
Fonction de médiation pour recueillir les plaintes. Transmission des informations juridiques aux patients. L’hôpital est responsable des manquements à l’information commis par ses praticiens.
CNEH (organe d’avis) → section programmation agréation (critères, normes et priorités, infrastructure et équipements, appareillage lourd,…) et financement.
Le nombre de lits est fixé par A.R. Nouveaux lits = suppression d’anciens (→ développement d'un véritable « marché des lits » entre hôpitaux).
Liste d’appareils lourds fixée par A.R (PET-CT, IRM, RXth). Une intervention dans le financement n’a lieu que si l’appareil rentre dans la programmation et obtient l’autorisation de la région. Limitation des services (cathétérisme cardiaque, hémodialyse,…).
La comptabilité de l’hôpital doit être indépendante (distincte d’une intercommunale ou autre organisation,…), contrôlée par un réviseur d’entreprise.
Conseil médical = organe représentant les médecins hospitaliers (assemblée générale), élu pour 3 ans, permet aux médecins de participer à la gestion de l’hôpital. Fonctions = promouvoir les activités scientifiques et l’esprit d’équipe, évaluer la qualité des soins + rôle consultatif : avis obligatoires au gestionnaire, donné à la demande de ce dernier ou de la propre initiative du conseil médical, (règlement des rapports juridiques et financiers médecins-hôpital, nomination du médecin-chef, organisation de l’activité médicale, révocation de médecins, matériel médical et personnel financés par les honoraires, fixation du cadre des médecins, désignation des chefs de service, engagements/ nominations/ promotions, prévisions budgétaires des activités médicales, besoins en équipement, convention avec des tiers pour activités médicales, création/suppression de nouveaux services, plaintes,…) et avis simples (matières ne concernant pas directement le cadre médical.
→ En cas de désaccord : concertation (réunion d’un représentant médical et d’un représentant du gestionnaire) -> médiation interne (médiateur désigné par les deux parties) / médiation désignée par le ministre -> propositions -> décisions par le gestionnaire ou le Comité de concertation paritaire -> en cas de désaccord persistant on recommence la procédure… si le désaccord persiste plus 2 ans, la décision revient au seul gestionnaire… ce qui n’arrive qu’exceptionnellement… un état de guerre n’étant souhaité ni par les gestionnaires ni par les médecins.
Les honoraires couvrent tous les frais liés à l’exécution des prestations médicales (médecins, infirmiers, paramédical, soignant, technique, administratif, entretien, matériel, produits de consommation). Ils sont perçus centralement par l’hôpital ou par le conseil médical. NB : un patient a le droit à avoir accès en toute circonstance à un médecin pratiquant les tarifs conventionnés. En cas d’honoraires non conventionné, le surplus est soit reversé directement au médecin non conventionné, soit lui est reversé sous forme de divers avantages (voiture,…). Pour être conventionné, un médecin ne peut pratiquer qu’au maximum deux demi-journées par semaines en non-conventionné. Les médecins sont « conventionnés d’office » à si un médecin désire ne plus l’être, il doit en informer l’INAMI.
Application de la loi par A.R. aux associations/ groupements/ fusions d’institutions de soins, en ce compris les réseaux d’équipement… Un « service hospitalier » fait partie d’un programme de soins, programme non obligatoirement rattaché à un seul hôpital à notion de bassin de soins.
Disposition relatives aux accoucheuses… et les favorisant ! Ainsi leurs consultations prénatales sont 2x plus remboursées que celles des gynécos.
Place et avenir du médicament
Nouvelle approche de la maladie
Le phénotype d’une pathologie est très variable car nous sommes tous différents (génétique et environnement). De même, l’efficacité d’un médicament, ses doses efficaces et ses effets secondaires seront différents pour chaque patient.
Application : pharmacogénétique : certains médicaments ne sont remboursés que pour certains profils génétiques (ex : certaines chimiothérapies) ; adaptation des posologies et des formes galéniques (IM, IV,…) ; meilleur ciblage (ex : certains antiHIV ne sont efficaces que chez certains patients dont le V présente certains récepteurs).
Place du médicament dans la politique de santé de demain
- Meilleur ciblage des médocs, plus spécifiques (formes chimiques, posologies, formes galéniques, mode d’emploi)
- Prise en charge par la sécu en fonction de leur efficacité sur des individus et des pathologies ciblées
- Prise en charge par la sécu variant selon leur intervention dans le processus global de la pathologie et de leur valeur ajoutée au niveau de leur efficience et de leur répercussion sur le coût global de la maladie (ex : permet de se passer d’autres moyens thérapeutiques)
- Prise en charge par la sécu variant selon : leur réévaluation dans le temps et leur implication dans la prévention ciblée et efficace (ex : baisser le cholestérol pour prévenir les AVC)
- Publier plus rapidement les études cliniques de manière transparente pour accroître l’Evidence Based Medicine
- Réserver le marché à des molécules moins nombreuses, plus sélectives, prenant de très grandes parts de marché (guidelines), participant à la prévention, comprises et admises par le patient (compliance)
- Tous les trois ans le remboursement d’un médicament est réévalué sur base de ces critères.
- L’industrie offre des services allant du diag à la thérapeutique
Enregistrement, fixation de prix et remboursement
Nouvelle procédure de remboursement
- Importance des comparaisons et de l’impact en économie de la santé
- Simplification des structures
- Procédure stricte avec décision dans les 180 jours
- Révision
Les nouveaux critères de remboursement
- Valeur thérapeutique
- Prix et base de remboursement proposés par le demandeur
- Intérêt dans la pratique médicale selon besoins thérapeutiques et sociaux
- Incidence budgétaire
- Rapport entre coût pour l’assurance et valeur thérapeutique
La valeur thérapeutique
- Somme de l’évaluation de toutes les propriétés pertinentes pour le traitement (efficacité, utilité, ES, applicabilité, confort) qui, dans son ensemble, est déterminante pour la place de la spécialité dans la thérapie par rapport aux alternatives disponibles
- Morbidité, mortalité, qualité de vie
- Une spécialité possède une plus-value thérapeutique lorsque le traitement à l’aide de la spécialité en question donne lieu à une valeur thérapeutique supérieure à celle d’un traitement standard reconnu
Importance du concept de plus-value (comparaison) qui divise les médicaments en 3 classes :
- Classe 1 : plus-value thérapeutique démontrée sur les alternatives existantes
- Classe 2 : pas de plus-value thérapeutique démontrée mais il n’est pas un générique ou copie
- Classe 3 : générique ou copie
Le demandeur propose la classe, le Ministre décide. La classe de plus-value induit des différences de procédure, des différences de prix (1 : prix plus élevé possible, 2 : pas de prix plus élevé, 3 : prix obligatoirement inférieur), une révision individuelle.
Simplification des structures
Suppression de la commission de transparence, du CTSP → remplacés par la Commission de remboursement des Médicaments.
Suppression de l’intervention du comité de l’assurance dans la procédure.
Une procédure stricte en 4 phases
La société pharmaceutique (demandeur) introduit un dossier > examen par commission d’experts de l’INAMI > 1er avis à J30 > 2ème avis à 60> la société répond dans les 20 j > la commission pose de nouvelles questions > réponses > le ministre des affaires économiques fixe un prix pour le médoc > transmission à la CRM (Commission de Remboursement des Médicaments) > avis à J120 présentant un prix et des critères de remboursement > transmission au ministre des affaires sociales qui suit généralement l’avis de la commission si son avis a été pris aux 2/3 (refus ou acceptation) > prise de décision collégiale Ministre des affaires économiques, des affaires sociales et du Budget.
L’ensemble de la procédure doit aboutir à la transmission de la décision à la firme dans les 180j. La publication sur la liste des médicaments remboursés se fera dans les 2 mois. En cas de dépassement de délai, la décision est considérée comme positive.
NB : aux différentes phases, la firmes peut demander un délai de 90j de suspension, ce qui allonge la procédure mais lui laisse plus de temps pour répondre aux remarques et questions.
Composition de la CRM
Voix délibératives (22):
- 7 : universités belges -> 1 président et un vice-président
- 8 : organismes assureurs
- 3 : pharmaciens
- 4 : médecins
Voix consultatives (6):
- 2 : industrie pharmaceutique (AGIM)
- 1 : représentant du ministre des affaires sociales
- 1 : représentant du ministre de la Santé publique
- 1 : représentant du ministre des affaires économiques
- 1 : service du contrôle des médicaments
Mandat de 6 ans, renouvelable. Perte du mandat en cas d’absences fréquentes ou de conflits d’intérêt (peut-être ponctuelle dans ce cas) (évalués par le bureau)
Bureau : président + vice-président + 2 membres de la CRM
Coût et rentabilité d'une nouvelle molécule
Coûts de recherche et développement (sauf si génériques/copies). Coûts d’industrialisation.
Obtention du Remboursement (MAE, MAS, MB, CRM) > lancement sur le marché.
Coûts de commercialisation.
Généralement la firme devra attendre 2-3 ans avant d’obtenir des bénéfices nets -> période d’environ 20 ans où la commercialisation est rentable, bénéfices variant selon l’incidence de la pathologie, les alternatives existantes, l’efficacité de la molécule,… > suite à la mise sur le marché de copies / génériques, le médicament ne sera plus rentable.
Depuis les ’80, le nombre de médocs diminue. Aujourd’hui, seuls 3 médicaments sur 10 sont rentables et le cycle du médicament devient de plus en plus court !
Coûts de la santé (données de 2003) et ses facteurs (médecines "parallèles" non comprises)
Total de 25,6 milliards € (INAMI : 15, Patients : 4,5, MSP : 1,273, Fédéral et Régional : 4,5). En augmentation constante.
Evolution démographique
Vieillissement de la population… or, l’index de consommation médicale des 65 ans et plus est 2 x plus élevé que celui des 40-64 (lui-même 2 x plus élevé que celui des moins de 40 ans)… particulièrement en ce qui concerne les médicaments. Ainsi, les > 65 ans représentent 15% de la population mais 40% des montants des consommations pharmaceutiques.
Perte des structures familiales → les individus sont plus dépendants de la société.
Aspects économiques
La Belgique connaît sa récession la plus dure depuis la WWII → diminution des recettes, limitations budgétaires, politique de rustines + influence sur la santé de la population. Obligation de respecter les critères de conventions auxquelles la Belgique a pris part (ex : critères de Maastricht limitant les interventions de l’Etat en matière de soins).
Aspects socio-culturels
- Espoirs et exigences de plus en plus élevés, souvent irrationnels, des patients envers la médecine… les patients demandent une obligation de résultats. Or celle-ci n’existe pas légalement, le médecin n’étant tenu qu’à une "obligation de moyens" (elle-même relative).
- Dans le contexte d'un chômage de masse et d'un accroissement des inégalités de richesses, la maladie devient également un véritable statut social, une source de revenus et une explication à un mal-être psycho-social. Les médecins n'y étant pas préparés, ceci aboutit à une multiplication d'examens complémentaires revenant négatifs ou dont la positivité est difficile à interpréter
- Influence des médias sur les attentes et exigences en augmentation
- Accroissement de la technicité et de l’hyperspécialisation
- Emergence d’une concurrence des médecines parallèles
- Historicité du système de sécurité sociale
- Formation médico-technique du médecin occidental
- Liberté de choix diagnostique et thérapeutique du médecin et de l’hôpital
- Mais… contrôles de cette liberté : profils, pharmanet,…
- Développement de sous-groupes fragilisés (→ plus souvent malades et moins bien suivis → coûtent beaucoup plus au final) :
- Sans-emplois
- Isolement social
- "Quart-monde" : grande pauvreté, immigrants, marginalisations diverses, assuétudes
Aspects politiques
- Contexte : dette de l’Etat
- Le budget de la santé est l’un des derniers à être fédéral en Belgique… mais demandes centrifuges du Parlement flamand…
- Eclatement progressif des compétences relatives à la santé entre fédéral, régions et communautés suite aux revendications communautaristes flamandes.
- Responsabilité financière et pouvoir des mutuelles
- Tendance générale à la désolidarisation, dans tous les secteurs, y compris la santé
Développement technologique
- Augmentation du coût de recherche et développement de moyens diagnostiques et thérapeutiques
- Augmentation des coûts d’investissement et de fonctionnement
→ Le médecin doit prendre en compte non seulement l’intérêt (diagnostique et thérapeutique) du patient et les intérêts en matière de santé publique mais également les nouveaux impératifs économiques (intérêt de la collectivité). Il n'existe pas encore de consensus quant aux critères de bonne pratique clinique dans cette nouvelle réalité.
Santé publique et théories de la justice
Dans la droite ligne du contrat social de Rousseau, l'égalité de droits est devenue un des fondements proclamés de nos sociétés. Une telle égalité est-elle juste ? Non, car nous ne sommes pas tous égaux (caractéristiques intrinsèques et sociales) et notre liberté est limitée (déterminisme génétique et social) → nous sommes confrontés à des problèmes différents et trouverons des ressources différentes pour y faire face → Emergence du concept d’équité ou "égalité proportionnelle".
Conception libérale de la justice
Justice = égalité formelle des droits. L’allocation optimale des biens étant réalisée par le marché. Le libre jeu de l’offre et la demande incite les partenaires, qui poursuivent chacun leur intérêt personnel, à adopter à leur insu un comportement qui tend à maximiser le bien-être général. Chacun choisit librement la hiérarchie de ses besoins et l’Etat n’a pas obligation de fournir des soins ou une assurance maladie, ne lui incombent que les programmes de santé publique, l’hygiène et la sécurité du travail. Chacun achète des soins en fonction de l’importance relative qu’il attache à la santé. C’est la base du système américain.
Cependant, l’information n’est pas distribuée équitablement entre les patients (qui tendent à une surconsommation de soins), les assureurs (qui tendent à choisir les patients à faible risque) et les médecins (qui tendent à une surproduction de soins). L’allocation des ressources n’est donc pas optimale.
En outre, même si les différences de santé à la naissance ne résultent pas d’un processus humain injuste, ces différences peuvent heurter notre sens de la justice. De plus la liberté d’un malade est limitée : il est contraint de facto de se soigner pour recouvrer sa liberté.
Les moyens à la naissance (financiers et culturels) des patients conditionnant l'évolution de leur santé et leur gestion relèvent par contre de processus humains injustes.
L'application de cette conception de la justice (égalité formelle des droits) est donc, du fait d'inégalités de naissances diverses, génératrice d'un renforcement des inégalités de fait.
Conceptions égalitaristes de la justice : le besoin
A besoin égal, soins égaux. Idée résultant de l'influence du socialisme et de la démocratie chrétienne. La santé est un droit fondamental et les soins ne relèvent pas du marché mais de la collectivité et de la solidarité. C’est la base des systèmes bismarckiens (assurance sociale, égalitarisme progressif = libéralisme redistributif) et beveridgien (solidarité nationale, égalitarisme comme fondement originaire = égalitarisme volontariste).
Le "libéralisme redistributif" a pour base une cotisation des travailleurs pour une assurance contre des risques également partagés. Cette assurance peut être rendue obligatoire et être étendue aux ayant-droit des travailleurs. Les cotisations peuvent être égales ou proportionnelles aux salaires. Le système peut également être étendu aux non-travailleurs (universalisation).
L’égalitarisme volontariste est basé sur l’attachement des droits sociaux à la citoyenneté. Le financement est assuré par l’impôt et des prestations égales pour tous sont accordées par système de santé national gratuit géré par le gouvernement. Le critère n’est plus ici le besoin mais la maximalisation du bien-être collectif. Cela relève d’une conception utilitariste : une action est bonne si elle conduit au bonheur du plus grand nombre. Le problème de cette conception est que, menée à son terme, elle conduit à des sacrifices.
L'équité en lieu et place de l'égalité comme fondement de la justice
L'idée selon laquelle la répartition des ressources au sein de la société conditionne le devenir social individuel est ancienne. En proclamant l'égalité de droits, la Révolution Française prétendait y remédier. Face au constat que cette égalité de droits n'a pas empêché les inégalités sociales d'augmenter à l'occasion de la révolution industrielle et suite à la critique marxiste, le concept d'équité, sous diverses formes, s'est partiellement imposé comme condition de l'égalité. Plus récemment, Rawls a proposé une Théorie de la Justice centrée autour de l'équité et de l'utilité commune, aboutissant au rejet de toute conception utilitariste de la liberté et de la justice (pour Rawls, toute inégalité ne se justifie que lorsqu'elle se réalise au bénéfice des plus faibles, à qui doivent être alloués en priorité les biens premiers).
Dans nos sociétés, cela s'est traduit par la création d'importants systèmes d'imposition progressive et la mise en place d'un "Etat-providence". Nos social-démocraties ont ainsi mis en avant un idéal redistributif en parallèle d'un idéal méritocratique, axé sur les études et le travail, également hérité de la révolution française. Triomphant dans l'après-guerre, ce système est actuellement en faillite. Le système redistributif ne concernant plus, ou très peu, les classes supérieures s'avère incapable de financer l'Etat providence et de prévenir une nouvelle croissance sans précédent depuis le XIXème siècle des écarts de richesses. L'idéal méritocratique est quant à lui miné par une dévalorisation phénoménale des revenus du travail par rapport à l'importance des patrimoines et de leurs revenus.
Les modèles de soins - Quelles solutions pour la santé publique face à l'autérité ?
Dans le contexte exposé ci-dessus (désolidarisation, dette publique, politiques austéritaires, augmentation de la demande de soins,...) tous les modèles de soins existant connaissent d'importantes difficultés.
La désolidarisation et la commercialisation des soins - le modèle USA
- Assurances privées non obligatoire
- Assurances complémentaires variables
- Assurance dépendance
Certains distributeurs de médocs deviennent assureurs et orientent impérativement les choix thérapeutiques des médecins selon des données purement économiques. Certains producteurs de médocs achètent ces distributeurs. Des assureurs négocient avec les employeurs des primes très basses parce qu’ils obtiennent des « discounts » de l’industrie, des médecins et des hôpitaux et rendent le recours aux prestataires et soins bon marché obligatoire. Quant au pharmacien… il est tout bonnement remplacé par la poste.
- Managed care = système de gestion rigoureuse de la délivrance des soins dans le but premier de réduire leurs coûts. Tous les soins/ médocs ne sont pas remboursés, toutes les pathologies ne sont pas remboursées.
- HMO (Health Maintenance Organizations) : type de managed care consistant en l’offre d’une couverture par une compagnie d’assurance en échange d’un forfait annuel… mais l’assuré n’a alors ni le choix de son médecin, ni celui des possibilités diagnostiques et thérapeutiques… Dans ce système, l’assurance est souvent prise par une entreprise pour ses employés -> nouvelle contrainte : le patient dépend désormais de la conservation de son emploi pour sa couverture médicale.
- PBM (Pharmaceutical Benefit Management) : introduit un nouveau partenaire : grossistes en médicaments : ces organisation obtiennent des rabais des firmes pharmaceutiques -> fournissent les HMO mais indiquent les choix pharmaceutiques à faire et limitent le type de médoc disponible selon leur coût.
Même aux USA il existe certains garde-fous : medic aid (accès sous condition [certains médicaments/ soins sont exclus] pour les indigents à un réseau d’hôpitaux publics) et medic care (remboursement sous conditions pour les > 65 ans à bas revenu).
Face au constat d'échec de leur système en matière de santé publique, les USA ont procédé en 2014, sous la présidence Obama, à l'élargissement de la couverture et des compétences du medic aid.
Le "Minimum Basket" (= "couverture minimale") - l'interlude finlandais
- Couverture minimale (couvrant quasi exclusivement des soins lourds)
- Assurances privées pour le complément
Tentée en Finlande → abandonnée car intenable tant sur le plan sanitaire qu'économique (baisse initiale des dépenses → augmentation de l’incidence des complications et pathologies lourdes → augmentation vertigineuse des frais d’hospitalisation devant être remboursés) → retour à un système mixte.
La politisation des soins ("l'étatisation") - le modèle britannique
Création d'un véritable secteur public de la santé → Centralisation des procédures et décision, financement du système par l’impôt. Modèle beveridgien.
Mais en UK… → a certes aboutit à un système de santé de qualité et accessible financièrement mais également à des listes d’attente impressionnantes dans de nombreuses spécialités faute d'investissements suffisants → reprivatisation de fait (recours à des assurances complémentaires privées par les patients pour avoir recours à la médecine privée) en cours.
La limitation des prestataires - le modèle belge et français
La Belgique dispose d'un modèle mixte bismarckien / beveridgien complexe consistant en des conventions annuelles entre politique et prestataires de soins. Ce système s'est avéré efficace et avantageux pour les patients mais fait s'avère tout aussi incapable que les autres de faire face aux problématiques actuelles
Pour y faire, le gouvernement belge a, comme d'autres (France,...), procédé à une limitation du nombre de prestataires (réduction du nombre d'agréations délivrées par le ministère de la santé), postulant qu'une diminution de l'offre aboutirait à une diminution des coûts. Cette politique, toujours en cours, a échoué : le coût global de la santé continue à croître en parallèle à l'augmentation de la demande, la qualité des soins assurée est en diminution, l'accès à certaines spécialités devient tributaire d'importantes listes d'attentes,...
La socialisation scientifique des soins de santé - une solution ?
Elaboration d'une politique globale en matière de pratique médicale
- Définir les intérêts des groupes de patients (ex : peu de guide-lines de bonne pratique concernant les patients âgés dont le nombre devient vertigineux) et de la collectivité
- Gestion globale de la maladie et centrer la démarche médicale sur le patient : style de vie – prévention – diagnostic – thérapeutique – suivi – continuité des soins
- Etablir une politique équitable :
- Privilégier l'allocation de ressources médicales envers des publics à risque pré-déterminés
- Privilégier l'allocation de ressources aux institutions de soins confrontées à ces publics
- Ouvrir un débat public sur l'allocation des ressources médicales en fonction de l'âge et du degré de dépendance des patients
- Définir le rôle de chaque intervenant (université, pouvoirs publics, associations de patients, médecins, pharmaciens, hôpitaux, industrie pharmaceutique, organismes assureurs, paramédicaux, INAMI) et favoriser leur collaboration autour du patient.
- Fixer des objectifs clairs
- Transformer le patient en acteur de la gestion de sa santé
- Accroître l'importance de l'éducation à la santé du public (quasi-inexistante) et des divers niveaux de prévention
- Suivre des guidelines - EBM
- Etablir des ratio coût/ efficacité du traitement de la maladie
- Evaluer régulièrement l’efficacité et les coûts, peer reviews, évaluations multi-disciplinaires
- Accroître les moyens et optimiser les politiques de recherche scientifique
- Abandon des politiques de restriction d'accès à la pratique médicale
→ Ce n’est pas du managed care (dont le but premier est de réduire les coûts), ce n’est pas un disease management programme (dont le but est, en se centrant sur une pathologie, d’ouvrir des marchés spécifiques aux fournisseurs)… Le but est ici d’obtenir de meilleurs résultats pour les patients à un coût moindre pour les payeurs.
Au delà de la médecine
A bien des égards, les problématiques déterminant le niveau de santé global et la consommation des soins sont pourtant ailleurs...
L'Organisation Mondiale de la Santé (OMS) a de longue date établi que le premier déterminant de la santé globale d'une population est la répartition des richesses au sein de cette population (bien plus que le niveau moyen ou même médian de richesse) : plus les disparités en la matière sont réduites, plus le niveau global de santé de la population tend à augmenter. La politique socio-économique apparaît donc primordiale en matière de santé publique et tend actuellement dans nos pays à détériorer le niveau global de santé. Il revient au pouvoir politique de prendre acte de son échec et de développer une politique alternative. Cela ne peut passer que par une réforme fiscale, une distribution plus équitable du travail et une revalorisation des revenus de ce dernier.
De même, il est urgent d'inclure des problématiques touchant au droit du travail et à la fiscalité dans notre réflexion. Il faut le dire avec force : oui, la qualité des soins est mise en danger par les horaires imposés aux médecins candidats spécialistes assurant les urgences et la prise en charge des hospitalisations. On ne peut prester plus de cent heures de travail par semaine dont plusieurs gardes de vingt-quatre heures d'affilée pour un revenu horaire avoisinant les 5 euros et en sortir indemne. D'autant plus que la charge de travail horaire individuelle a cru de façon exponentielle ces dernières décennies. Le résultat est là : une agressivité de plus en plus palpable à l'égard des patients, un taux de suicide plus important que dans la population générale, une multiplication des erreurs et fautes médicales. Ces conditions de travail dignes du XIXème siècle et imposées en toute illégalité sont l'héritage du conservatisme de la profession, du mythe du médecin "superman" et d'un pouvoir politique se réduisant à un comptable. Elles n'ont plus de justification. Y mettre un terme aura bien sûr un coût. Mais on ne peut en faire l'économie.
Ceci nous amène à la question du financement du secteur de la santé et donc, si on veut éviter sa commercialisation, de la politique fiscale. Nos gouvernements doivent intégrer le fait qu'un service public ne peut être "rentable" si on veut maintenir son accessibilité. Cela est d'autant plus vrai pour la médecine qui utilise un personnel et des moyens techniques hautement spécialisés et/ ou onéreux. Nos pays, drainant une richesse sans équivalent dans notre histoire, en ont amplement les moyens. Ou plutôt les auraient si les 10% de la population monopolisant 50% de nos richesses nationales s'acquittaient de leur dû fiscal. Tant les études universitaires que les récents scandales relatifs aux paradis fiscaux nous l'ont démontré : la fraude est devenue banale pour cette classe sociale, nos gouvernements n'ont pas la volonté de s'y attaquer et les sanctions judiciaires pour les rares fraudeurs condamnés sont ridicules. Ceci est d'autant plus inacceptable que cette classe est celle qui consomme le plus les services financés essentiellement par les classes moyennes et populaires.
Par ailleurs, la gestion de la vieillesse, de la dépendance et de la fin de vie mobilise une part sans cesse croissante des moyens médicaux et des budgets de santé. Il en est de même de la gestion de problèmes sociaux (grande pauvreté, sans-abris, maltraitance, toxicomanies), parfois en dehors de toute dimension médicale. A nouveau, ces problématiques ne peuvent être résolues par les seuls médecins et nécessitent une réflexion politique quant à l'accompagnement des personnes âgées et la politique socio-économique.
De même, la surconsommation médicale à laquelle les médecins font face, et donc la diminution de prévalence des maladies au sein des patients, leur pose de graves problèmes éthiques, surcharge les services d'urgence et entraîne des adaptations de pratique anarchiques. Intégrer l'éducation à la santé au cadre scolaire et trouver des moyens de replacer le médecin généraliste au centre du dispositif médical apparaît plus que jamais nécessaire.
Enfin, de façon plus marginale, l'éclatement des compétences touchant à la santé entre pouvoirs fédéral, régionaux et communautaires génère inutilement des coûts, une multiplication des intervenants, une complexité qui n'a pu être abordée ici et une instabilité (comment agir avec cohérence et efficacité au rythme des réformes de l'Etat ?). Il est plus que temps que le pouvoir politique s'accorde sur une formule institutionnelle durable, quelle qu'elle soit.
Les politiques de santé publique sont vouées à l'échec tant qu'elles n'intégreront pas ces problématiques au premier rang de leurs actions.