Electrocardiogramme (ECG) - éléments d'interprétation
Date de dernière édition : 22/09/2024
Un électrocardiogramme (ECG) est une représentation vectorielle en fonction du temps de l'activité électrique cardiaque. Cet examen est crucial et réalisé en routine dans le cadre des urgences. L'apprentissage de rudiments de son interprétation est indispensable pour tout médecin, quelque soit sa spécialité.
Se référer également aux chapitres arythmies et coronopathies pour les implications cliniques et thérapeutiques.
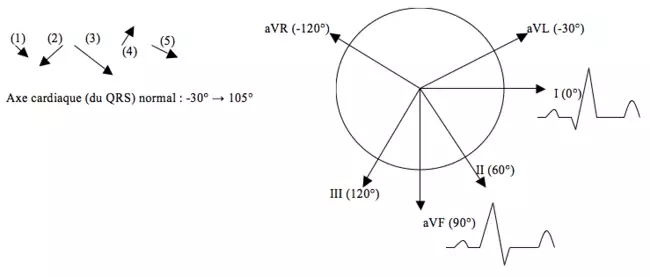
Vecteurs de dépolarisation, axe cardiaque, données normales et généralités chez l'adulte
Etapes électriques de la dépolarisation normale :
- Dépolarisation auriculaire (1) → onde P + en I, II et aVF
- Repolarisation auriculaire et délai dû au passage dans le noeud auriculo-ventriculaire (NAV) → segment PR
- Dépolarisation ventriculaire → complexe QRS
- Dépolarisation septale (2) → onde Q négative en I et début d'onde R positive en aVF
- Dépolarisation apicale (3) → onde R positive en I et aVF
- Dépolarisation tardive (4) → fin de l'onde R positive en I et onde S négative en aVF
- Repolarisation ventriculaire (5) → segment ST et onde T

Pour rappel, sur une grille ECG standard :
- 1 mm (c) = 0,04 sec 5 mm (C) = 0,2 sec
- 1 mm (c) = 0,1 mV 5 mm (C) = 0,5 mV
Fréquence cardiaque (en bpm) = 300/ nombre de C pour 1 cycle
Onde P
- < 0,12 sec (3 c) et < 0,2 mV. Bien visibles dans les dérivations II, aVF et V1. Axe normal de P entre -50° et 60°.
- La fréquence des ondes P diphasiques (fréquent en V1) ou négatives augmente avec l'âge sans signification pathologique.
- Présentes ? Morphologie normale ? Liées au QRS ? Espace PR ? Repolarisation de P parfois visible en cas de bloc auriculo-ventriculaire (BAV).
Intervalle PR (du début de P au début du QRS)
- Durée de 0,12 à 0,2 sec (3 à 5 c)
- Normalement iso-électrique (parfois descendant sans signification pathologique en cas de situations sympathicotoniques)
Complexe QRS
- < 0,1 sec (2,5 c).
- Voltage normal de R < 2,5 mV en V5-V6, < 2 mV en I et < 1,5 mV en aVL
- Microvoltage si amplitude du QRS < 0,5 mV en V1-V6 ou si la somme des voltages des QRS de I, II et III est < 1,5 mV
- Normalement toujours positif en II et en aVF. En V1-2-3 : aspect rS. En V4-5 : aspect qR/ qRs. En V5-6-7 : aspect qRs.
- Inversion progressive du signe du QRS dans les précordiales (négatif en V1 → positif à partir de V5)
Ondes Q
- A considérer comme normales si leur amplitude est < 1/3 de celle de l'onde R et d'une durée < 0,04 seconde
- Des ondes Q de nécrose sont fréquentes chez le sujet âgé. Elles corespondent à une onde Q durant plus de 0,04 seconde et d'amplitude supérieure à 0,02 mV ou > 1/3 de celle de l'onde R sur plusieurs dérivations.
Segment ST (fin S = point J, au début de T)
- Normalement iso-électrique à T-P. Cependant une légère surélévation est courante dans les précordiales droites.
Intervalle QT (début de Q à fin de T)
- Durée < 0,460 seconde.
- Mieux évalué par le "QT corrigé" (correspond au QT pour 60 bpm) = QT/ RR
- Allongé en cas de : syndrome du QT long, hypokaliémie, toxique-iatrogène.
Onde T
- Dans des conditions normales : polarité généralement de même signe que le QRS ! Toujours positive en D1-D2 et V5-V6 ! Toujours négative en aVR ! De polarité variable mais généralement positive dans les autres dérivations, on ne doit jamais observer une onde T négative sur toutes les dérivations de V1 à V4 sauf chez l'enfant et les noirs), monophasique (sauf en III, aVL, aVF et précordiales droites) et asymétrique (composante ascendante lente).
- Amplitude variable, souvent maximale en V2-3-4.
- Une onde T négative symétrique est toujours à considérer comme pathologique (ischémie ?) quelle que soit la dérivation
Quelques variations physiologiques fréquentes
- Repolarisation précoce = aspect vagotonique. Fréquent chez les jeunes et les noirs → repolarisation précoce avec aspect de sur-élévation concave du segment ST jusqu'à 4 mm, PR jusqu'à 0,24 secondes, ondes T amples (++ en V3, V4, V5) se "normalisant" à l'effort
- Sportifs : bradycardie sinusale, allongement de PR avec parfois un aspect de BAV, inversion des ondes T
- Chez les patients âgés on peut fréquemment observer des troubles non spécifiques de la repolarisation ou une déviation axiale gauche, un intervalle PR jusqu'à 0,22 seconde, des anomalies de progression de R dans les précordiales, l'existence d'une onde U
- Fréquentes "anomalies" de repolarisation chez les noirs ++ en précordiales droites : aspect vagotonique, T aplaties ou négatives,… pouvant mimer un infarctus (mais ici ces anomalies varient à l'effort, à la respiration ou au valsalva)
- Les obèses peuvent présenter des R d'amplitude réduite, une déviation axiale gauche ou des ondes T aplaties.
- "Névrose cardiaque" (= "asthénie neurocirculatoire") = anomalies de la repolarisation (décalages ST ascendants concaves, T déformées,… labiles à l'effort et l'hyperventilation) + symptômes fonctionnels simulant une cardiopathie
- Sportif de compétition : bradycardie sinusale, PR allongé avec parfois image de BAV de second degré, T inversées ou de grande amplitude, modification du signe du QRS en précordial,… anomalies disparaissant souvent à l'effort.
Troubles de la repolarisation à > 50 ans (inversion des ondes T, sous-décalages variables)
- Fréquents, aspécifiques, causes nombreuses (iatrogènes, métaboliques, électrolytiques,…) mais doivent faire évoquer une cardiopathie ischémique sous-jacente
Rythme cardiaque et conduction auriculo-ventriculaire
Orientation selon le mode de conduction auriculo-ventriculaire
Orientation selon la morphologie du QRS
Rythmes supra-ventriculaires (QRS < 0,1 sec = 2,5c) :
- Rythme sinusal régulier : P identiques régulières liés au QRS et positives en II, III et aVF
- Arythmies sinusales : idem mais P non régulières avec des intervalles PP variant de > 0,16 sec (4c)
- Rythme auriculaire non sinusal : P identiques régulières mais négatives en II,III et aVF
- Rythme auriculaire d'origine variable : P de morphologies variables dans une même dérivation +- anomalies de PR, PP ou RR
- Tachycardie auriculaire multifocale (association avec des pneumopathies sévères) : tachycardie + variation de la morphologie des P, de PR, de PP et RR
- Tachycardie supraventriculaire paroxystique : accès de FC 160-220 bpm, P régulières souvent inversées
- Flutter auriculaire : Fréquence P > 200 + degré variable de BAV, ligne de base parfois indiscernable
- Fibrillation auriculaire (FA) : activité auriculaire anarchique, intervalles RR variables
- Rythme jonctionnel : rythme régulier à QRS fin mais P absorbée dans le QRS ou le suivant
- Le WPW est un rythme supraventriculaire à QRS élargi du fait de la pré-excitation (la dépolarisation n'est pas plus lente mais commence plus tôt), présence d'une onde delta suivant l'onde P.
Rythmes ventriculaires (QRS > 0,1 sec = 2,5c, les éventuelles ondes P sont dissociées des QRS):
- Rythme ventriculaire idiopathique : pas de P, T en sens contraire du QRS, FC 20-40 bpm
- Rythme idioventriculaire accéléré (moins dangereux que la TV) : idem + FC 40-120 bpm
- Tachycardie Ventriculaire : pas d'onde P, tachycardie > 140 bpm
- Fibrillation Ventriculaire : tracé chaotique sans complexe discernable = rythme d'ARCA
- Rythme de Pace Maker : spike avant le QRS
- Blocs intraventriculaires : QRS larges souvent crochetés, précédés d'une P avec PR normal
Les rythmes d'échappement
Surviennent après une "pause" ou courte asystolie. Sinusal (QRS fins précédés d'une P), jonctionnel (QRS fins avec P absorbée ou rétrograde) ou ventriculaire (QRS large non lié à une P). De signification et pronostic variable selon la présence éventuelle cardiopathie sous-jacente.
Les dilatations et hypertrophies auriculaires
Dilatation ou hypertrophie auriculaire droite (HOD)
P pointues (amplitude > 2,5 c = 0,25 mV) ++ en II, III et aVF. Eventuelle onde P sinusoïdale dans les premières prévordiales. Ces anomalies sont cependant peu sensibles et peu spécifiques.
Causes : bronchopneumopathie chronique obstructive (BPCO) sévère, embolies pulmonaires et autres causes d'hypertension pulmonaire, pathologies tricuspides, cardiopathies congénitales
Dilatation ou hypertrophie auriculaire gauche (HOG)
De nombreux anomalies électrocardiographiques sont possibles :
- La plus spécifique : P sinusoïdale en V1 avec une composante positive puis négative (de profondeur et de durée > 1 mm)
- P durant plus de 0,12 seconde (3 mm) dans n'importe quelle dérivation
- P crochetée dans n'importe quelle dérivation avec chaque bosse durant plus de 0,04 secondes (1 mm)
Causes : exclure en priorité une pathologie mitrale
Dilatation bi-auriculaire
Suggérée par la conjonction d'une onde P > 0,25 mV et > 0,12 seconde en DII.
Hypertrophies ventriculaires
Hypertrophie ventriculaire droite (HVD) :
- Déviation axiale droite
- R amples en précordiales D (R > S en V1 ?) et S profondes en précordiales G
- "Sokolow droit" : R-V1 + S-V6 > 10,5mm
- T négatives en V1/2/3
Hypertrophie ventriculaire gauche (HVG) :
- Déviation axiale gauche
- R amples en précordiales gauches et S profondes en précordiales droites
- Sokolow : S-V1 + R-V6 > 35mm (45 si homme < 35-50 ans) (Se 25%, Sp 95%)
- R-I + S-III > 25 mm
- anomalies variables de T et ST
- anomalies auriculaires gauches variables
- ! important marqueur de risque cardio-vasculaire → échographie cardiaque systématique pour confirmer
Blocs intraventriculaires
Bloc de branche droit (BBD) :
- QRS élargi > 0,12sec (3c)
- Dépolarisation droite tardive non masquée par la gauche
- S allongée et profonde en I et précordiales gauche (V6)
- R allongée et ample en aVR
- RSR' en V1
- Généralement bénin (sauf si associé à un hémibloc antérieur gauche)
Bloc de branche gauche (BBG) :
- Déviation axiale gauche
- QRS > 0,12 sec (3c)
- anomalies inverses du BBD :
- R réduites et S profondes en précordiales droites (V1), parfois même qS suggérant à tort un infarctus
- R amples et crochetées en I, aVL et précordiales gauches (V6) avec disparition de Q +- anomalies de T ou ST (se traduisant souvent par un sous ou un sus-décalage… en cas de sus-décalage ST, un rapport sus-décalage ST/S < 0,25 signe un STEMI)
- T souvent inversée par rapport au QRS dans de nombreuses dérivations
- ! marqueur de risque cardio-vasculaire
Généralités sur les infarcissements et ischémies myocardiques
- Une ischémie prédominant en sous-endocardique (caractéristique de l'angor instable et du NSTEMI) se traduit par la présence de sous-décalages ST > 1 mm dans > 2 dérivations adjacentes avec ou sans inversion des ondes T
- Diagnostic différentiel des sous-décalages ST hors cardiopathies ischémiques : variants physiologiques, iatrogènes (++ diurétiques et digitaliques), hypokaliémies, prolapsus mitral, post-tachycardie, BAV et dilatations ventriculaires
- Un sous-décalage est particulièrement suspect de cardiopathie ischémique s'il est descendant, aplati ou n'est pas rapidement ascendant
- Une ischémie sous-épicardique (= infarctus transmural en voie de constitution, caractéristique du STEMI) se traduit par la présence de sus-décalages ST > 1 mm (2 mm pour V1 à V4) +- ondes T pointues et atténuation ou disparition de R
- Des sous-décalages (++ V1-V3) peuvent être présents dans les dérivations opposées à celles présentant des sus-décalages, ils ne reflètent cependant pas des lésions sous-endocardiques mais sont des images "en miroir" des lésions sous-épicardiques
- Ces sus-décalages ST sont généralement concaves mais fréquemment convexes en phase hyper-aiguë
- Très grande spécificité si des sus-décalages ST sont présents dans > 2 dérivations adjacentes
- Diagnostic différentiel des sus-décalages ST hors cardiopathies ischémiques : variants physiologiques et sportifs, anomalies de la paroi thoracique, péricardite et myocardite aiguë, cardiomyopathies hypertrophiques, cardiomyopathies de stress, hyperkaliémies, hypothermie, syndrome de Brugada, dysplasie arythmogène du ventricule droit, dissection aortique, intoxications et iatrogènes (cocaïne,...), embolies pulmonaires graves, maladies neuro-musculaires
- Infarctus transmural constitué (> 1 jour d'infarcissement) → onde Q > 25% de hauteur de R et > 0,04 sec + diminution progressive de R +- inversion de T
- Stade de fibrose transmurale → persistance d'une onde Q pathologique + réapparition de R +- persistance d'un sus-décalage +- persistance inversion de T
- Cependant, une onde Q trompeuse peut s'observer dans les cardiomyopathies hypertrophiques (traduit l'hypertrophie septale, rechercher alors des signes d'HVG)
Territoire présomptif de l'ischémie en fonction :
- Antérieure (coronaire gauche, branche proximale descendante) : I, V2-V3-V4
- Antérolatérale (coronaire circonflexe, marginale de la circonflexe, branche diagonale de la coronaire gauche descendante) : I, aVL, V5-V6
- Inférieure (coronaire droite) : II, III, aVF
- Postérieure (circonflexe, coronaire droite) : image en miroir en V1 → à confirmer par un ECG avec dérivations postérieures
Bibliographie
De Roy L et al., ECG pathologique, in "Collection de cardiologie pratique", Masson, Paris, 2005