Hypertension intracrânienne
Date de dernière édition : 22/09/2024
Une hypertension intracrânienne (HTIC) est définie comme une pression du liquide céphalo-rachidien (P[LCR]) ou pression intracrânienne (P[IC]) au-dessus de 15 mmHg (= 200 mmH2O).
Elle peut s'installer sur un mode aigu (constituant alors souvent une urgence médico-chirurgicale), sub-aigu ou chronique selon son étiologie (la première étant les trauma crâniens).
Sa sémiologie est variable mais classiquement on décrit un syndrome d'hypertension intracrânienne comme l'association de céphalées, de vomissements et de troubles de la conscience.
Son pronostic est conditionné par les phénomènes d'engagements (déplacements des structures cérébrales au travers des orifices intracrâniens déterminés par les structures osseuses et fibreuses) et d'ischémie. Lorsque la P(IC) se rapproche de la pression artérielle moyenne (PAM), la pression de perfusion cérébrale (P[PC]) risque de devenir insuffisante pour assurer un débit sanguin cérébral suffisant (P[PC] = PAM - P[IC]) → ischémie cérébrale massive, risque de décès imminent. La P(IC) normale est de 5 à 15 mmHg, la P(PC) est normalement supérieure à 50 mmHg.
Généralités et éléments de physiopathologie
Trois volumes sont impliqués (le sang, le parenchyme cérébral et le liquide céphalo-rachidien), décrits par la loi de Monro-Kellie : V(IC) = constante = V(LCR) + V(sang) + V(parenchyme)
Mesures de la pression intracrânienne P(IC)
La mesure de la P(IC) n'est pas nécessaire au diagnostic d'hypertension intracrânienne, hormis pour quelques cas difficiles. Son intérêt réside surtout dans la surveillance des hypertension intracrâniennes sévères. Il existe différentes méthodes :
- Ponction lombaire (PL) : mesure de la P(LCR) par colonne de pression. Sa réalisation est dangereuse (risque de précipiter un engagement) et à n'envisager qu'après élimination d'un risque d'engagement (CT-scanner cérébral) et uniquement en cas de doute diagnostique.
- Enregistrements continus par :
- Capteurs intraparenchymateux ou intra-espaces sous-arachnoïdiens péricérébraux ou… Ces méthodes sont peu invasives.
- Cathétérisme des ventricules latéraux ou frontaux. Méthode très invasive (risque de lésion iatrogène et surtout infectieux) mais peu onéreuse et permettant également le drainage
On constate sur l'enregistrement physiologique de la P(IC) des:
- saccades sur systoles cardiaques
- ondulations sur variations de la P(intra-thoracique) du fait de la respiration
Mécanismes compensateurs
La toux, les manœuvres de Valsalva,… → augmentation de la P(IC) → il existe des mécanismes compensateurs afin d'éviter de tomber dans le coma à chacune de ces circonstances dans les conditions physiologiques. Ces mécanismes permettent également à l'organisme de compenser des situations pathologiques transitoires ou peu sévères afin de juguler une hypertension intracrânienne. Trois mécanismes sont considérés :
- dilatation du sac méningé au niveau lombo-sacré
- quasi-instantané
- action de courte durée
- vasoconstriction (diminution du V(sang))
- rapide
- action de courte durée
- ouverture des valves à clapet des granulations de Pacchioni (diminution du V(LCR) par absorption veineuse)
- lent
- action de longue durée
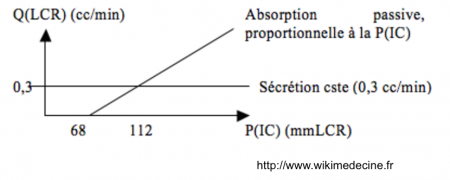 Schéma de physiodynamique du liquide céphalo-rachidien (LCR) |
Dépassement des mécanismes compensateurs et cercles vicieux de l'hypertension intracrânienne
Lorsqu'elle survient, l'hypertension intracrânienne induit divers phénomènes tendant à l'aggraver, ce qui, à son tour, amplifie ces phénomènes (cercles vicieux). Ces cercles vicieux s'additionnant, ils se précipitent et la symptomatologie évolue de plus en plus rapidement.
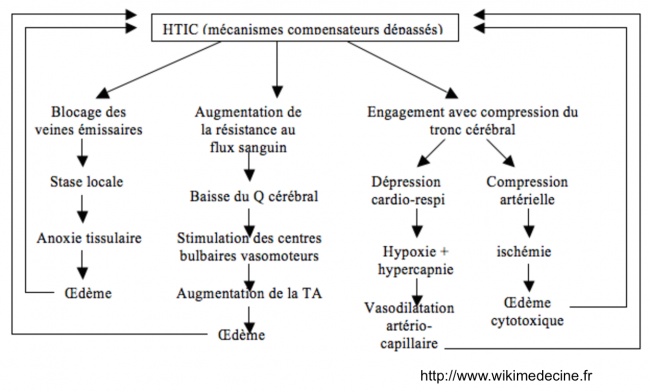 Hypertension intracrânienne - physiopathologie et cercles vicieux |
Etiopathogénies
Augmentation du volume parenchymateux
- œdème vasogénique : rupture de la barrière hémato-encéphalique (BHE) (sur trauma, tumeurs, inflammation,...) → transsudation plasmatique dans l'espace extracellulaire
- œdème cytotoxique = atteinte cellulaire (sur intoxications [CO,...], ischémie [accidents vasculaires cérébraux ischémiques,…]) → oedème intracellulaire puis passage en extracellulaire
- œdème osmotique : hypotonie plasmatique (existe dans des conditions normales : œdème physiologique matinal ou en cas de jeûne, survient également dans des conditions pathologiques : insuffisance rénale ou hépatique,…) → gonflement extracellulaire et astrocytaire
- solide (tumeurs) : l'augmentation de volume est le plus souvent très lente et donc généralement relativement compensée → rarement en cause seul (la symptomatologie est plus souvent due à un œdème secondaire, ++ cytotoxique).
Les causes d'œdème cérébral, combinant souvent plusieurs des mécanismes précédents, peuvent être:
- locales : tumeurs, accidents vasculaires cérébraux (AVC), traumas,…
- générales : hypertension artérielle (HTA), rétention hydrosodée, toxémie, éclampsie, hyponatrémie, insuffisance hépatique, hypersécrétion d'hormone anti-diurétique (ADH),…
Augmentation du volume du liquide céphalo-rachidien
- augmentation de sécrétion (rare) sur tumeurs des plexus choroïdes
- diminution de l'absorption par
- obstacle à la circulation du liquide céphalo-rachidien (ex: tumeurs cérébelleuse comprimant le quatrième ventricule, hémorragies, œdème,…)
- défaut de fonctionnement des valves à clapet des granulations de Pacchioni (< phénomène inflammatoires < méningite, hémorragie sous-arachnoïdienne [HSA], post-traumatique [sur HSA post-traumatique ou cicatrisation de contusions corticales],…)
Augmentation du volume sanguin
- vasodilatation artério-capillaire sur hypertension artérielle +++, hypercapnie (→ hyperventiler le patient),…
- stase veineuse sur compression veineuse tumorale, augmentation de la P(intrathoracique,…), thrombose veineuse cérébrale (TVC)
- Ruptures vasculaires intracrâniennes : traumas et accidents vasculaires cérébraux hémorragiques ou ischémiques secondairement hémorragiques
Principales étiologies
- Traumas crâniens graves (première cause, jusqu'à > 50% des HTIC)
- Sur : hématome sous-dural (HSD) ou extra-dural (HED) ou intra-parenchymateux (HIC), œdème vasogénique et transformation hémorragique de contusions cérébrales, infarctus œdémateux, HSA, troubles de la circulation du LCR
- Tous les types d'accidents vasculaires cérébraux (= première cause non traumatique, ++ hémorragies intraparenchymateuses >> hémorragies sous-arachnoïdiennes >>> accidents vasculaires cérébraux ischémiques > thromboses veineuses cérébrales)
- Tumeurs
- ++ gliales malignes (rupture de la barrière hémato-encéphalique + œdème), tumeurs de la fosse postérieure (+ hydrocéphalie obstructive) et métastases
- Plus rarement des tumeurs bénignes : méningiomes (en cas d'œdème important) ou tumeurs intraventriculaires (++ obstruction intermittente !),…
- Méningites, méningo-encéphalites, encéphalites, abcès cérébraux, thromboses veineuses cérébrales infectieuses
- Troubles de la circulation ou de la résorption du liquide céphalo-rachidien
- Sur : décompensations de sténoses aqueducales ou de kystes arachnoïdiens (rupture sous-durale ? hémorragie intrakystique ?), hydrocéphalies communicantes associées à un myéloméningocèle, hydromes péricérébraux, hydrocéphalies obstructives (+++ sur lésions de la fosse postérieure)
- Hématomes sous-duraux chroniques
- Ils ne sont que rarement la cause d'une hypertension intracrânienne, ++ chez les jeunes (l'atrophie cérébrale habituelle chez les patients âgés permet de tolérer un volume important)
- "Hypertension intracrânienne bénigne"
- Physiopathologie incomprise. Expression généralement limitée à des manifestations ophtalmologiques ("bénin" est relatif : il existe un risque d'atrophie optique définitive). Diagnostic d'exclusion.
- Œdème cérébral aigu cérébroméningé sur urgence hypertensive, devenu exceptionnel
- Diverses étiologies rares : troubles hydro-électriques, insuffisance hépatique, éclampsie, syndrome de sécrétion inappropriée en hormone anti-diurétique (SIADH), compression veineuse tumorale,…
Clinique de l'hypertension intracrânienne
Signes au stade d'HTIC compensée = urgence médicale
- Céphalées
- Fréquentes mais inconstantes !
- Caractères évocateurs (pas toujours présents !) :
- Survenant ++ en fin de nuit ou matinée, souvent intermittentes au début, aggravation sur quelques semaines, ++ fronto-orbitaires ou occipitales, pas de valeur localisatrice d'une éventuelle lésion
- Cédant au début aux antalgiques classiques mais devenant progressivement rebelles même aux morphiniques
- Soulagées par les vomissements, aggravées à l'effort et valsalva
- Un caractère positionnel évoque une lésion intraventriculaire mobile
- Vomissements
- Classiquement en jets sans nausées
- Signe parfois dominant (++ tumeurs de la fosse postérieure)
- Troubles visuels
- ++ diplopie horizontale par paralysie uni ou bilatérale du VI, pas de valeur localisatrice
- Rares atteintes du III en dehors d'engagement
- Exceptionnelles baisses d'acuité visuelle (AV). Risque de cécité définitive par atrophie optique en l'absence de correction
- Eclipses visuelles intermittentes plus fréquentes
- Divers signes aspécifiques et peu sensibles : acouphènes uni ou bilatéraux, vertiges paroxystiques, irritabilité et troubles du comportement, manifestations vasomotrices cutanées (accès de pâleur ou de flush intense), poussées hypertensives ou de bradycardie
Signes de décompensation de l'HTIC = urgence médico-chirurgicale
Risque de décès imminent → réévaluation diagnostique et thérapeutique régulière ! Les signes d'engagements surviennent généralement selon une séquence déterminée. Lorsqu'ils surviennent isolément, sans progression stéréotypée, ils traduisent généralement une compression par un processus focal et non un engagement en cours.
- Signes paroxystiques des "crises anoxo-ischémiques" (sur onde de pression spontanément résolutive > anoxie globale transitoire)
- Accès intermittents durant quelques minutes de : asthénie intense, troubles de la conscience avec hypotonie et trémulations sans mouvements cloniques, bradycardie, troubles respiratoires +- poussée hypertensive et flush facial
- Signes d'engagement cingulaire (= sous-falcoriel = sous la faux du cerveau)
- Aggravation aspécifique du tableau clinique par compression de l'hémisphère controlatéral et des artères cérébrales antérieures
- Signes d'engagement central (= diencéphalique par l'incisure tentorielle, sur lésions hémisphériques bilatérales expansives) → "détérioration rostro-caudale"
- Stade de souffrance diencéphalique :
- Troubles de la vigilance évoluant de la somnolence au coma +- prurit du nez et région pubienne
- Hypertonie, réponse en décortication puis décérébration aux stimuli douloureux
- Episodes de troubles respiratoires (Cheynes-Stokes, pauses)
- Pupilles en myosis bilatéral avec réflexe photomoteur difficile à préciser
- Stade de souffrance mésencéphalique :
- Coma avec réponse motrice en décérébration bilatérale
- Troubles respiratoires (oscillations de Cheyne-Stokes ou polypnée)
- Pupilles intermédiaires aréactives
- Altération du réflexe oculo-vestibulaire (réponse en déviation tonique lente du côté du stimulus)
- Stade pontique :
- Respiration rapide superficielle
- Pupilles intermédiaires aréactives
- Abolition du réflexe oculo-vestibulaire, réactivité motrice diminuée, extrémités parfois flasques
- Stade bulbaire :
- Bradypnée avec phases d'apnée et de gasping
- Hypotension artérielle
- Mydriase bilatérale aréactive
- Stade de souffrance diencéphalique :
- Signes d'engagement temporal (= déplacement de T5 dans la partie latérale de l'incisure tentorielle)
- Mydriase unilatérale avec réflexe photomoteur diminué puis aréflective (compression du III homolatéral)
- Troubles de la conscience en aggravation rapide (compression du tronc)
- Syndrome pyramidal : hémiparésie et/ ou hypertonie de décérébration controlatérale ou bilatérale (compression du tronc)
- Signes d'engagement cérébelleux ascendant
- Similaires à ceux de l'engagement temporal
- Signes d'engagement amygdalien (= cérébelleux dans le trou occipital, ++ sur lésions de la fosse postérieures)
- Torticolis et crises toniques postérieures = contractures axiales en opsithotonos spontanées ou sur stimuli nociceptifs, durée brève, réversibles
- Disparition du réflexe nauséeux (= pharyngé) (compression des nerfs IX et X)
- Troubles de la déglutition (compression des nerfs IX et X)
- Vomissements
- Dépression cardio-respiratoire et vertiges (compression bulbaire) → risque majeur de mort-subite par arrêt cardio-respiratoire
En cas de survie, le risque d'apparition de lésions ischémiques est d'autant plus grand que le traitement est retardé.
Examens complémentaires
Le diagnostic est avant tout clinique ! Le fond d'oeil (FO) présente peu d'intérêt dans l'HTIC aiguë !
- CT-scanner cérébral : ++ pour diagnostic étiologique et évaluation des répercussions de l'HTIC (un CT normal n'exclut pas une HTIC !)
- (angio)-IRM cérébrale : peu d'intérêt en dehors de quelques rares préoccupations étiologiques (TVC, encéphalites, AVC ischémiques,…) et estimation des répercussions ischémiques de l'HTIC
- EEG à réaliser si manifestations paroxystiques → manifestations anoxo-ischémiques ou crises épileptiques ?
- Mesures de la P(IC) : exceptionnellement nécessaires, en cas de forte suspicion clinique mais de CT-scanner négatif
Prise en charge thérapeutique - Traitements d'une HTIC aiguë
- Traitement médical symptomatique en urgence :
- Position ½-assise (favoriser le drainage veineux) + O2th pour Sat > 95% (lutte contre l'ischémie)
- Restriction hydrosodée modérée : 25 ml/ kg/ 24 heures NaCl 0,9%
- Mannitol (effet osmotique + vasoconstriction) 25% 0,5-1,5 g/ kg IV en 30 minutes toutes les 4-6 heures
- Effet diurétique → surveillance ionogramme !
- Effet rebond !
- Éventuellement glycérol PO 1g/ 4 heures via sonde gastrique, pas d'effet rebond
- Furosémide 40-80 mg IV 1x/ 4-6 heures
- Effet modéré mais potentialise le mannitol
- Hyperventilation (vasoconstriction) éventuellement via ventilation mécanique, but : P(CO2) ~30 mmHg et PaO2 ~100 mmHg
- ++ en cas d'hypercapnie
- Risque d'hypocapnie sévère → à utiliser ponctuellement en cas d'onde de pression menaçante
- Corticoïdes
- Classiquement indiqués en 1er choix pour les œdèmes tumoraux, les abcès cérébraux et certaines méningo-encéphalites (dans ce cas toujours sous couverture antibiotique et/ ou aciclovir)
- Classiquement contre-indiqués si trauma crânien, généralement contre-indiqués en cas d'infections
- Contrôle prudent de la TA (ne pas compromettre la PPC !)
- Sédation si patient agité, antalgiques si douleur, neuroleptiques si troubles neurovégétatifs, prophylaxie antiépileptique primaire ou secondaire selon la pathologie causale
- Barbituriques (diminution de la demande métabolique) : penthotal 30-100 mg/ kg IV en 15 minutes puis 3 mg/ kg/ heure… risques d'épisodes hypotensifs très délétères. Traitement de 2ème ligne !
- Traitement neurochirurgical symptomatique :
- Dérivation ventriculaire externe (ou lombaire si absence de risque d'engagement) = méthode de 1èreintention, ++ si indication d'un monito P(IC) (cf infra)
- Pas de consensus, mais le plus souvent débutée si P(IC) > 20-25 mmHg (> 25 mmHg durant 2 minutes d'après Miller)
- Craniectomie, duroplastie, lobectomie,… techniques très délabrantes
- Généralement en 2èmeintention (sauf en urgence si AVC sylvien malin ou cérébelleux compressif, engagement en cours,… à discuter [rapidement] au cas par cas)
- Dérivation ventriculaire externe (ou lombaire si absence de risque d'engagement) = méthode de 1èreintention, ++ si indication d'un monito P(IC) (cf infra)
- Traitement étiologique = l'idéal → bilan rapide ! Chirurgie (évacuer un hématome, exérèse tumorale, traitement d'une hydrocéphalie aiguë, abcès… +- exérèse d'une zone infarcie) et/ ou médical (TVC, thrombophlébites infectieuses, méningo-encéphalites, abcès,…)
La décision d'un arrêt thérapeutique est particulièrement difficile dans un contexte aigu (impossibilité d'estimer correctement les chances de survie ou celles de séquelles sévères) et doit être décidée en concertation entre réanimateurs (responsabilité médicale) et neurochirurgiens (responsabilité chirurgicale) en fonction de la clinique, de sa vitesse et durée d'installation, des facilités d'intervention et des caractéristiques du patient ! En dehors des patients très débilités ou âgés, deux situations peuvent justifier un tel arrêt : une destruction cérébrale massive objectivée à l'imagerie ou l'existence d'une mydriase bilatérale aréflective depuis plus de 3 heures sans régression après optimalisation hémodynamique et respiratoire. Les autres cas justifient un traitement médico-chirurgical optimal, quitte à évaluer l'opportunité d'une décroissance thérapeutique une fois la phase aiguë passée. La survenue d'une mydriase bilatérale aréflectique n'est donc pas un motif automatique d'arrêt de surenchère thérapeutique !
Surveillance de l'évolution de l'HTIC aiguë
- Surveillance clinique : diamètres pupillaires, variation des paramètres physiologiques, troubles vasomoteurs cutanés, diurèse, score de Glasgow. En cas de détérioration objectivée sans explication général → réaliser un CT-scanner cérébral
- Eviter les stimulations nociceptives et sensorielles inutiles (risque d'induction d'ondes lentes d'HTIC) !
- CT-scanner cérébral : évolution des lésions, risques d'hydrocéphalie, signes d'engagement, signes d'œdème cérébral, volume ventriculaire
- Risque de décompenser l'HTIC par la stimulation du transfert → minimiser les contrôles (toujours s'interroger sur le bénéfice attendu de l'examen → pas de contrôle "systématique") en l'absence de dégradation clinique !
- Monitoring de la P(IC) : indications variant selon la pathologie causale et la vitesse d'installation de l'HTIC mais de façon générale (recommandations démontrées bénéfiques pour le trauma crânien grave, il n'y a pas d'evidence quant aux autres situations), elle est indiquée si :
- CT-scanner cérébral anormal et Glasgow < 8 après prise en charge intensive adaptée
- CT-scanner cérébral normal mais score de Glasgow < 8 + 2 ou 3 items parmi : âge > 40 ans, réactivité motrice non adaptée aux stimuli nociceptifs, tension artérielle systolique inférieure à 90 mmHg