Sclérodermie
Date de dernière édition : 22/09/2024
La sclérodermie est une connectivite auto-immune se caractérisant par une fibrose du tissu conjonctif associée à des anomalies vasculaires et immunologiques caractéristiques.
On distingue les "sclérodermies localisées" (atteinte limitée à la peau), dont l'espérance de vie des patients est normale, des "sclérodermies systémiques" (atteinte des organes profonds), rares mais dont les complications peuvent engager le pronostic vital.
Eléments de physiopathologie
La genèse de la sclérodermie est mal comprise, probablement multifactorielle. On observe des :
- Altérations vasculaires (capillaires, artérioles et artères de petit calibre) : prolifération intimale et obstruction de la lumière.
- Anomalies immunitaires et réponse lymphomonocytaire : infiltrat de cellules mononucléées au niveau périvasculaire, du derme profond et du tissus sous-cutané. Elévation du rapport CD4/ CD8 et de la fonction Th stimulant les lymphocytes B dont les lymphokines stimuleraient la production de collagène.
- Anomalies des fibroblastes et altération du tissu conjonctif : stimulation par les cytokines → augmentation de l'expression des ICAM1 à la surface des fibroblastes et des cellules inflammatoires → augmentation de la synthèse de collagène et diminution de l'activité collagénase.
- Facteurs génétiques : des cas familiaux ont été rapportés, une association avec des groupes HLA est possible
- Facteurs environnementaux : l'exposition à des résines epoxy, des solvants, la silice, des prothèses mammaires en silicone, des hydrocarbures aromatiques,… sont des facteurs de risque de développer la maladie
- Microchimérisme et réaction allo-immune fœtale anti-maternelle
Sclérodermie localisée
La sclérodermie localisée est la forme la plus fréquente, avec une atteinte quasi-exclusive cutanée.
Cependant, de rares manifestations systémiques limitées sont possibles : arthralgies, syndrome de Raynaud, céphalées chroniques, anomalies osseuses (spina bifida,…), naevus, tâches café au lait, vitiligo, dystrophie unguéales, ichtyosse, hypertrichose, dysmotilité œsophagienne, syndrome restrictif pulmonaire,…
De rares associations ont été décrites avec des pathologies systémiques (lupus érythémateux disséminé, connectivite mixte, dermatomyosite, cirrhose biliaire primitive, pemphigoïde bulleuse, hypothyroïdie de Hashimoto, Basedow,…) sans qu'il soit possible d'en tirer de conclusions statistiques significatives.
Formes cliniques
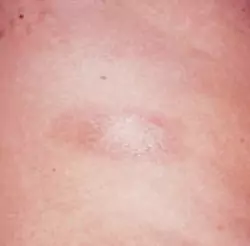
Son évolution est imprévisible et des améliorations spontanées sont possibles. On distingue généralement 3 phases : œdémateuse → indurée et scléreuse → atrophique.
Sclérodermies localisées en plaques
- Morphée en plaques : plaques uniques ou multiples érythémateuses évoluant vers un aspect scléreux, blanc, induré entouré d'un halo érythémateux puis une hyper ou hypopigmentation atrophique. ++ tronc et racines des membres. Possible alopécie cicatricielle.
- Morphée en goutte : petites taches blanches nacrées multiples pouvant se pigmenter. ++ tronc supérieur
- Atrophodermie idiopathique : ++ chez les adolescents : petites plaques d'emblée atrophiques brun-violacées sans inflammation ni sclérose. ++ tronc. Evolution généralement bénigne avec des régressions spontanées.
- Morphée chéloïdienne = nodulaire : nodules chéloïdiens + morphées typiques
Sclérodermie en plaque généralisée/ en plaques multiples
Morphées multiples parfois confluentes sur tout le corps et parfois les muqueuses. Possibles difficultés respiratoires (engainement thoracique) et/ ou anomalies biologiques semblables à celles d'une sclérodermie systémique.
Sclérodermie localisée bulleuse
Forme rare consistant en des lésions bulleuses (par dilatation lymphatiques?) associées à des morphées typiques
Sclérodermie en bande
- Morphée en bande : bandes scléroatrophiques apparaissant svt dès l'enfance sur les membres (morphée monomélique), s'étendant progressivement vers une morphée pansclérotique en s'étendant profondément aux muscles et tendons. Possibles atteintes ostéo-articulaires.
- Morphée en coup de sabre : sur le visage ou cuir chevelu. Possibles atteintes oculaires, gingivales, dentaires, linguales. Hypo ou hyperpigmentation. Possible hémiatrophie homolatérale.
Sclérodermies profondes
- Morphée sous-cutanée
- Fasciite de Shulman : apparaît brutalement suite à un effort → aspect de peau d'orange, ++ racine des membres
- Morphée panscléreuse = forme profonde de la sclérodermie monomélique
Bilan
- Clinique
- Biopsie cutanée
- Biologie : numération-formule, vitesse de sédimentation, anticorps anti-nucléaires, sérologie borrélienne (association débattue, cependant des cas d'évolution favorable des lésions cutanées après antibiothérapie en cas de sérologie positive ont été décrits).
- Optionnels : capillaroscopie
Evolution
L'évolution est imprévisible. Généralement les morphées se stabilisent en 3 à 5 ans (jusqu'à 20 ans pour les formes en coup de sabre) et l'amélioration spontanée est fréquente.
L'espérance de vie globale est normale. De façon tout à fait exceptionnelle cependant, une sclérodermie localisée peut évoluer vers une sclérodermie systémique.
Prise en charge thérapeutique - Traitements
- Corticothérapie
- Morphées localisées : dermocorticoïdes de classe I ou II appliqués 1 à 2 x/ jour
- Formes en coup de sabre, monomélique ou fasciite de Shulman débutantes : corticothérapie systémique 1 mg/ kg/ jour (en phases débutantes car efficace ++ sur les phases inflammatoires et œdémateuses)
- Photothérapie (UVA-thérapie, PUVA-thérapie, balnéo-PUVA-thérapie)
- Discutés
- Méthothrexate 15 mg/ semaine
- Pénicillinothérapie au long cours… à envisager en cas de sérologie borrélia positive. Pas d'EBM.
- Chirurgie : à discuter en cas de lésions stabilisées
Aucune étude n'a pu démontrer l'efficacité du calcitriol.
Sclérodermie systémique
Les sclérodermies systémiques sont rares avec une incidence de 2 à 20 cas/ million d'habitants/ an. Elles prédominent chez les femmes (sex-ratio de 3 femmes pour 1 homme) de 30 à 50 ans. Le pronostic est conditionné par l'atteinte viscérale (l'atteinte rénale étant de très mauvais pronostic).
Sclérodermie systémique limitée = CREST Syndrome
Critères diagnostiques cliniques
Présence de 3 signes parmi :
- Calcinose sous cutanée (10-20%)
- (phénomène de) Raynaud (95%)
- (dysmotilité) Œsophagienne (50-100%)
- Sclérodactylie (90%)
- Télangiectasies (10-20%)
L'apparition tardive d'une hypertension artérielle pulmonaire, la présence d'anticorps anti-centromères (70-80%) et des anomalies capillaroscopiques sont également des arguments diagnostics. Il n'y a jamais d'atteinte rénale.
Sclérodermie systémique diffuse
Critères diagnostiques cliniques
- Soit présence d'une sclérodermie proximale (peau épaissie, tendue indurée, ne prenant pas le godet et touchant typiquement les articulations métatarso/ carpo-phalangiennes, pouvant s'étendre à l'ensemble de l'extrémité, la face, le cou, le tronc)
- Soit présence de 2 critères mineurs:
- Sclérodactylie (idem pour les doigts)
- Ulcérations ou cicatrices déprimées du bout du doigt
- Fibrose pulmonaire aux 2 bases ne pouvant être attribuée à une pneumopathie primaire
Signes cutanés (+- muqueux)
Symétriques, intéressent svt les extrémités proximales et le tronc, sont rarement limitées aux extrémités distales +- visage (meilleur pronostic). L'évolution est généralement graduelle :
- Stade I : Phénomène de Raynaud (avec test d'Allen souvent anormal) précoce, œdèmes aux doigts et/ ou mains
- Stade II : Sclérose cutanée progressive, troubles pigmentaires, troubles unguéaux
- Stade III : Troubles ischémiques, nécroses du bout des doigts, télangiectasies
+- calcinose dermique (nodules calcifiés, ++ phalanges, s'ulcérant en laissant échapper un produit crayeux), syndrome de Sjögren (xérostomie, xérophtalmie), déchaussements dentaires (sur sclérose du ligament alvéolo-dentaire et xérostomie)
Signes digestifs
- Dysmotilité œsophagienne (70-80%) → dysphagie et reflux gastro-oesiphagien (RGO)
- Dilatation gastrique
- Malabsorption
- Syndrome "pseudo-occlusif" (douleurs abdominales chroniques, ballonnements, diarrhées, constipations
- Rares atteintes pancréatiques, exceptionnelles atteintes hépatiques.
Association avec : maladie de Biermer, maladie cœliaque, cirrhose biliaire primitive, hépatite auto-immune
Signes respiratoires (75%)
- Pneumopathie interstitielle fibrosante chronique (50-80%)
- Cause fréquente de décès !!!
- Débute par une dyspnée + toux sèche persistante + désaturation à l'effort.
- Hypertension artérielle pulmonaire (HTAP)
- Moins fréquente mais potentiellement létale sur insuffisance respi chronique/ insuffisance cadiaque droite/ arythmies
- Primitive (par un mécanisme similaire au phénomène de Raynaud conduisant à une destruction du lit vasculaire pulmonaire)/ secondaire (à une fibrose pulmonaire ou une atteinte cardiaque)
- Rarement : néoplasies, altérations de la musculature respiratoire, vasculites pulmonaires
Association significative avec la silicose (syndrome d'Erasmus)
Signes cardiaques
- Secondaires à une atteinte pulmonaire (cœur pulmonaire)
- Primitifs : myocardiopathies arythmogènes potentiellement létales, péricardiopathies asymptomatiques, atteintes valvulaires exceptionnelles.
Signes rénaux
- Paucisymptomatiques (50%) : protéinurie, syndrome néphrotique, insuffisance rénale chronique légère, hypertension artérielle (HTA)
- Crise rénale sclérodermique (10%) menaçant rapidement le pronostic vital : hypertension artérielle maligne avec insuffisance rénale d'installation rapide, anémie hémolytique microangiopathique, troubles de la vue, nausées, céphalées
Signes musculaires
Atteinte inflammatoire similaire à celle de la dermatopolymyosite avec myolyse biologique et possibles anomalies électromyographiques myogènes aspécifiques
Signes articulaires
Fréquentes polyarthralgies inflammatoires. Dans ce cas, toujours rechercher une association avec une polyarthrite rhumatoïde.
Atteinte du système nerveux (10%)
- Polyneuropathies périphériques
- Névralgies faciales
- Syndrome du canal carpien
Signes oculaires
Possibles atteintes variables de tous les segments de lœil : conjonctivales, cornéennes, troubles oculomoteurs, rétiniennes, uvéites, glaucome, anisocorie. Souvent aggravée par un Sjögren secondaire.
Bilan diagnostic et d'extension
- Evaluation de l'atteinte cutanée par des tests spécialisées dermato
- Biologie
- Bilan auto-immun
- Ac antinucléaires : + dans 70-90%
- Ac anticentromères (+ dans 30% des sclérodermies diffuses et dans 80% des CREST)
- Ac anti-Scl 70 (70% des sclérodermies diffuses)
- Antiphospholipides, anti-RNP, anti-SSA, anti-SSB
- VS, CRP, anémie inflammatoire, fonction rénale
- Bilan auto-immun
- Capillaroscopie unguéale
- Mégacapillaires, diminution hétérogène de la densité capillaire, désorganisation, microhémorragies,…Permet de suggérer le diag très tôt en cas de phénomène de Raynaud
- Biopsie cutanée
- Infiltrat inflammatoire de cellules mononuclées associé à une augmentation du nombre et de l'épaisseur du collagène + diminution de la densité vasculaire avec rétrécissement de la lumière
- Bilan d'extension :
- Urines de 24 h avec protéinurie, clearance de la créatinine
- RX des mains
- RX et CT haute définition thorax
- EFR avec DLCO
- ECG et Echo-cœur
Prise en charge thérapeutique - Traitements
Les traitements actuels ne permettent au mieux que de ralentir l'évolution de la maladie et d'en minimiser les symptômes.
- Corticothérapie systémique
- Efficace sur l'extension cutanée/ musculaire/ articulaire, contesté pour la préservation de la fonction pulmonaire
- Bolus mensuels de 100 mg de dexaméthasone sur 6 mois
- Prudence car rôle discuté dans l'induction d'une crise rénale aigue
- Immunosuppresseurs
- En cas d'atteinte viscérale majeure
- Azathioprine, cyclophosphamide (++ en cas d'atteinte pulmonaire, bolus mensuels de 750mg/m² ou per os 2-2,5mg/kg/j +- prednisolone), métotrexate, ciclosporine (!! Toxicité rénale)
- Vasodilatateurs
- Nifédépine (pour Raynaud, HTAP – 10mg 3x/j), buflomédil ou prazosine (++ pour Raynaud)
- Analogues des prostacyclines
- Ilomédine (Raynaud sévère avec troubles trophiques évolutifs, cures toutes les 6-12 sem de IV 1,5-2ng/kg/min durant 6h durant 5 j consécutifs)
- D-pénicillamine : contesté, utilisé en début de maladie
- Calcitriol : contesté
- Photothérapie : efficacité sur les symptômes cutanés. UVAth, PUVAth, balnéoPUVAth, Photochimioth extra-corporelle.
- Octréotide (analogue de la somatostatine stimulant la motricité intestinale) : 50-100µg/j pour les atteintes digestives, à court ou long terme.
- Traitements symptomatiques, greffes pulmonaires/ rénales
- Règles hygiéno-diététiques et prévention
- En cas de phénomène de Raynaud : éviction du froid (! professions !) + arrêt total du tabac + protection vestimentaire + prévention des microtraumatismes
- En cas d'acrosclérose : kiné, port d'orthèses
- Prévention du Raynaud pulmonaire = éviter l'inhalation d'air froid (écharpes !), oxygénoth de déambulation en cas d'atteinte respi (limiter l'hypoxie)
- En cas de malabsorption : minimum 30 kcal/kg/j avec 1g/kg/j de protéines +- supplémentation en fer et vitamines… éventuelle alimentation parentérale
- Prévention de l'atteinte rénale : contrôle tensionnel strict (++ IEC)
Divers traitements sont en cours d'évaluation : tacrolimus, minocycline, interféron gamma.
!!! la grossesse est formellement contre-indiquée en cas d'IR sclérodermique (risque d'HTA maligne) et doit être surveillée dans les autres cas (risque d'induire une atteinte rénale + risques fœtaux)!!!
Les principaux diagnostics différentiels : syndromes sclérodermiformes
- Syndrome des huiles toxiques
- SHARP syndrome
- Syndrome éosinophilie-macrophage et L-tryptophane
- Scléromyxœdème d'Ardnt-Gottron
- Sclérème de Buschke
- Sclérème diabétique
- Acrodermatite chronique atrophiante = maladie de Pick-Herxheimer (manifestation tardive de la borréliose)
- Maladie du greffon contre l'hôte
- Atteinte sclérodermiforme dans l'amyloïdose systémique
- Syndrome carcinoïde
- POEMS syndrome
- Maladies métaboliques : phénylcétonurie, porphyrie cutanée tardive, hypothyroïdie
- Sclérodactylie de la polyarthrite rhumatoïde
- Syndromes génétiques : Werner, Cockayne, Rothmund-Thomson
- Lèpre
- Hypodermite scléreuse sur insuffisance veineuse sévère
- Réaction tardive à l'injection de produits de contraste iodés
- Fibrose systémique néphrogénique (exposition au gadolinium)
Bibliographie
Denton CP, Overview of the treatment and prognosis of systemic sclerosis (scleroderma) in adults, Uptodate, 2022
Denton CP, Pathogenesis of systemic sclerosis (scleroderma), Uptodate, 2022
Jacobe H, Morphea (localized scleroderma) in adults: Management, Uptodate, 2022
Jacobe H, Pathogenesis, clinical manifestations, and diagnosis of morphea (localized scleroderma) in adults, Uptodate, 2022
Varga J, Clinical manifestations and diagnosis of systemic sclerosis (scleroderma) in adults, Uptodate, 2022

